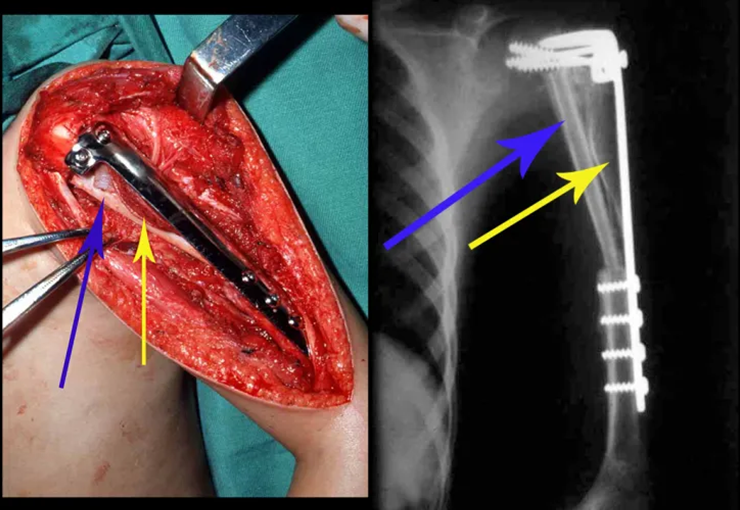
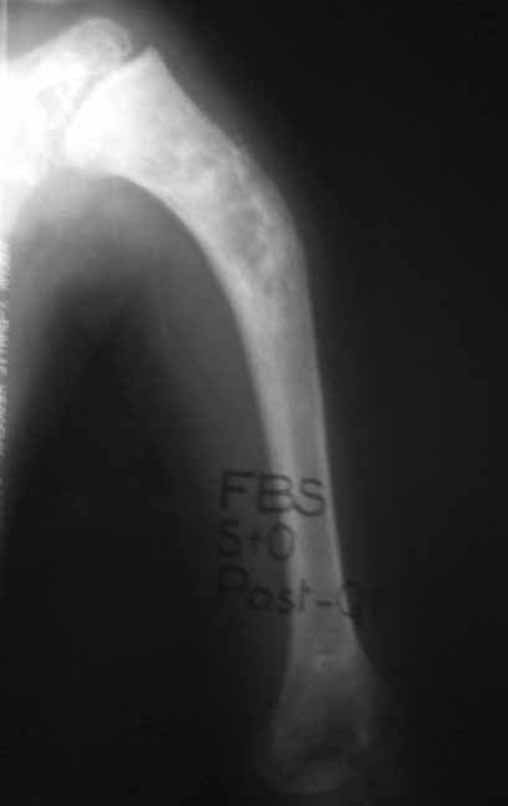
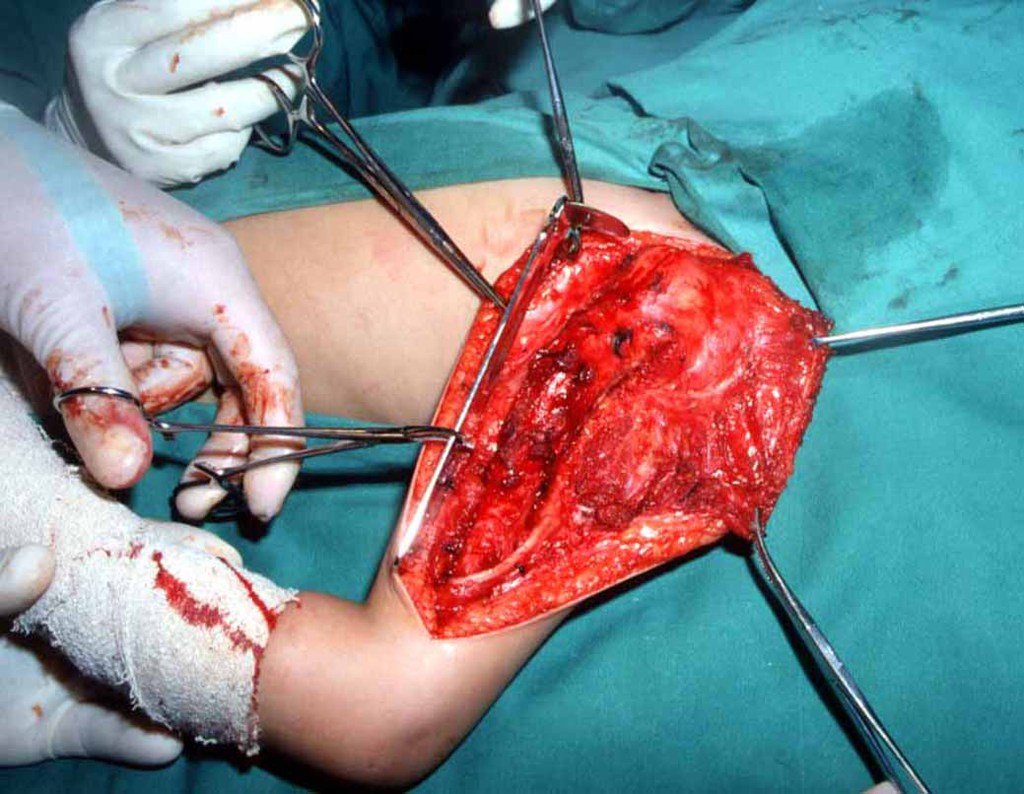
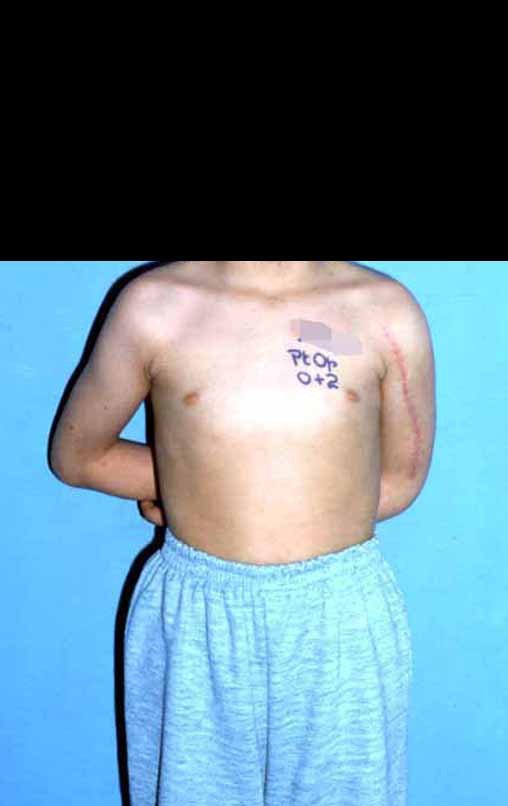
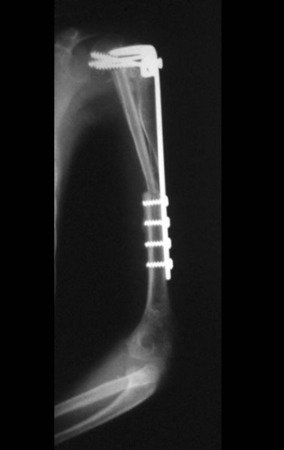
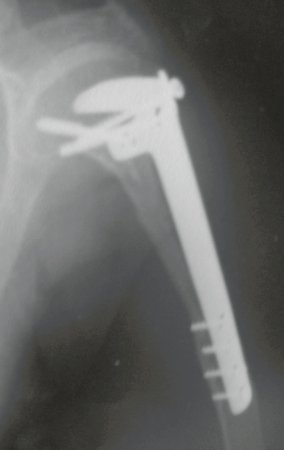
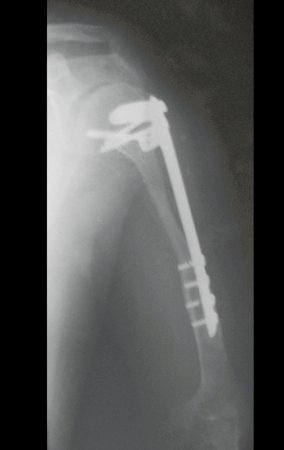
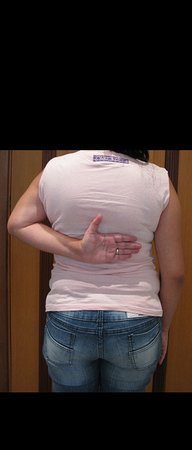
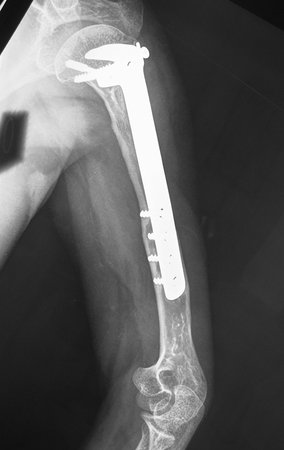
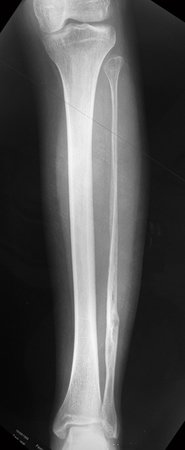
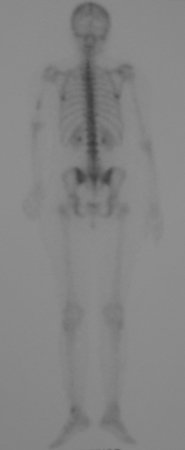
Sarcoma de Ewing de húmero en niños. Un paciente de cuatro años y cinco meses presentó dolor y un tumor en el húmero izquierdo en enero de 1991. La biopsia reveló sarcoma de Ewing. La puesta en escena no reveló otro foco. Continuó tratamiento con quimioterapia neoadyuvante, observándose buena respuesta radiológica al tratamiento, con mineralización de la lesión y deformidad angular por plasticidad neoplásica, figuras 1 a 4.
Sarcoma de Ewing de húmero en un niño – Manejo – Técnicas de resección y reconstrucción con placa especial – Injerto autólogo combinado de peroné e ilíaco
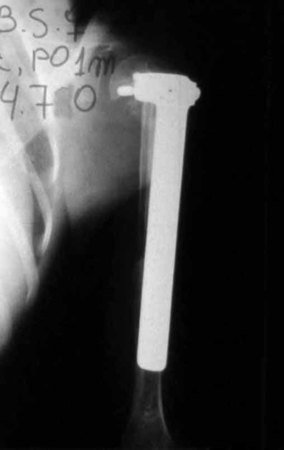
La radiografía de control al mes del postoperatorio y la función del miembro operado se muestran en las figuras 11 a 14.
Video 1: Buena estética, a pesar del acortamiento, buena función, 22 años después de la cirugía, el 11/01/2012.
Las figuras 37 a 42 ilustran etapas de la evolución de este caso de Sarcoma de Ewing, tratado quirúrgicamente con una solución biológica.
En mayo de 2015, la paciente tuvo su primer hijo y dio a luz a un niño. En 1991 aún no habíamos realizado el autotrasplante de cartílago de crecimiento, reconstruyendo este segmento con un peroné vascularizado con la placa de crecimiento, en sustitución de la placa del húmero, que al ser resecada. Sin embargo, el miembro superior acepta mejor la discrepancia de longitud, coronando la alternativa que utilizábamos en su momento.
Autor: Profr. Dr. Pedro Péricles Ribeiro Baptista
Oncocirugía Ortopédica en el Instituto Oncológico Dr. Arnaldo Vieira de Carvalho
Oficina : Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – SP
Teléfono: +55 11 3231-4638 Celular:+55 11 99863-5577 Correo electrónico: drpprb@gmail.com