osteoma osteoide
Es una lesión que se localiza preferentemente en la corteza de los huesos largos o en el pedículo de la columna vertebral (huesos compactos). Puede ocurrir en tres ubicaciones diferentes del hueso:
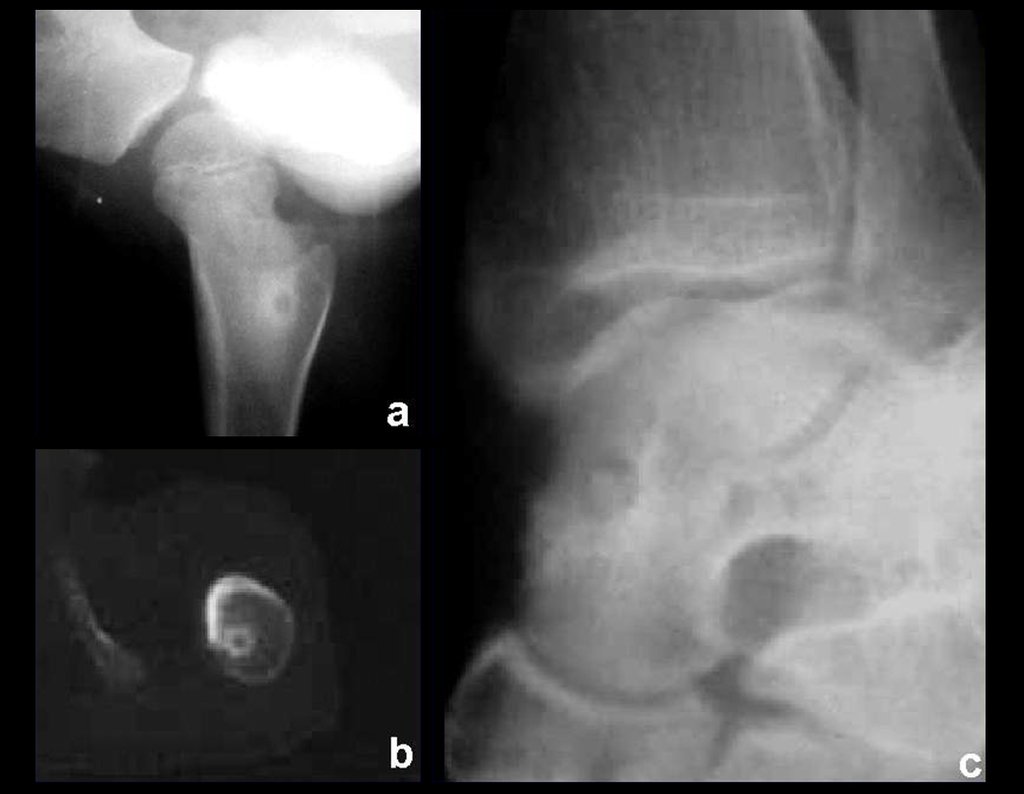
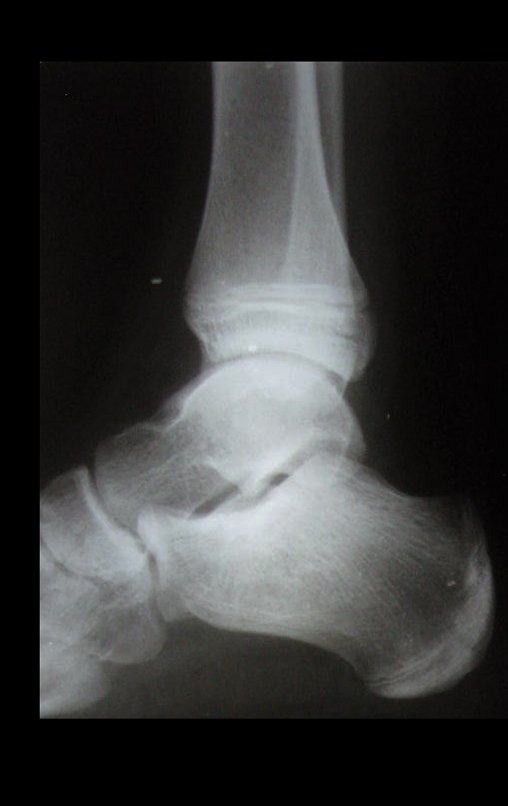
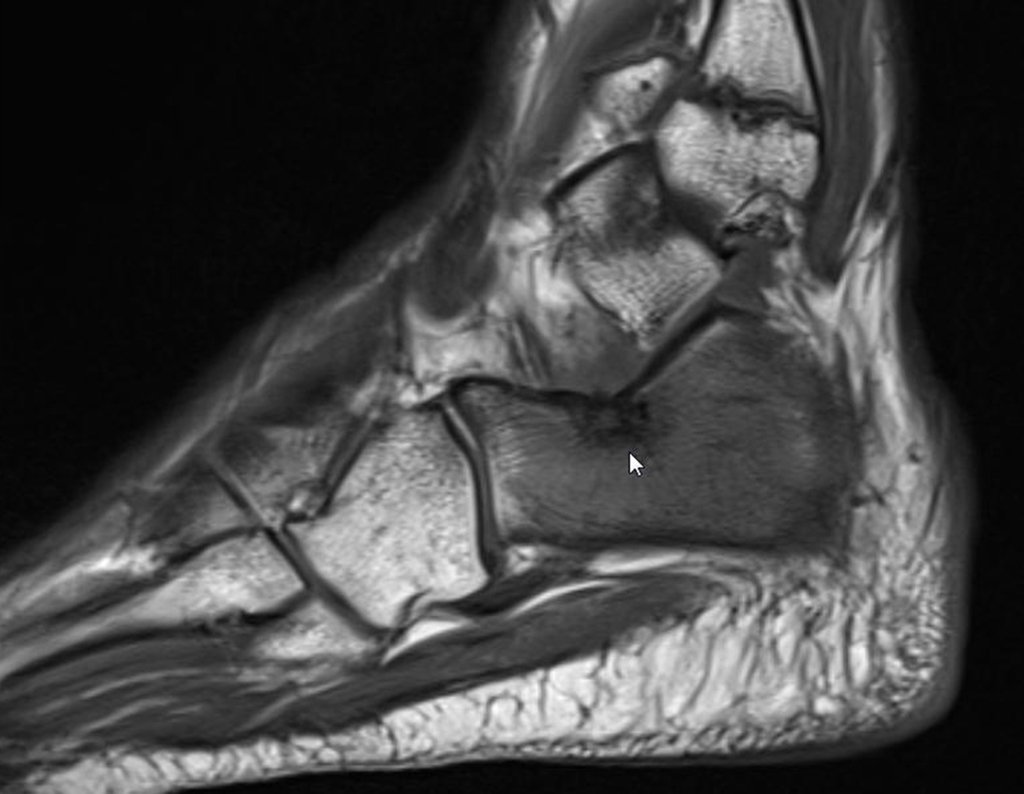
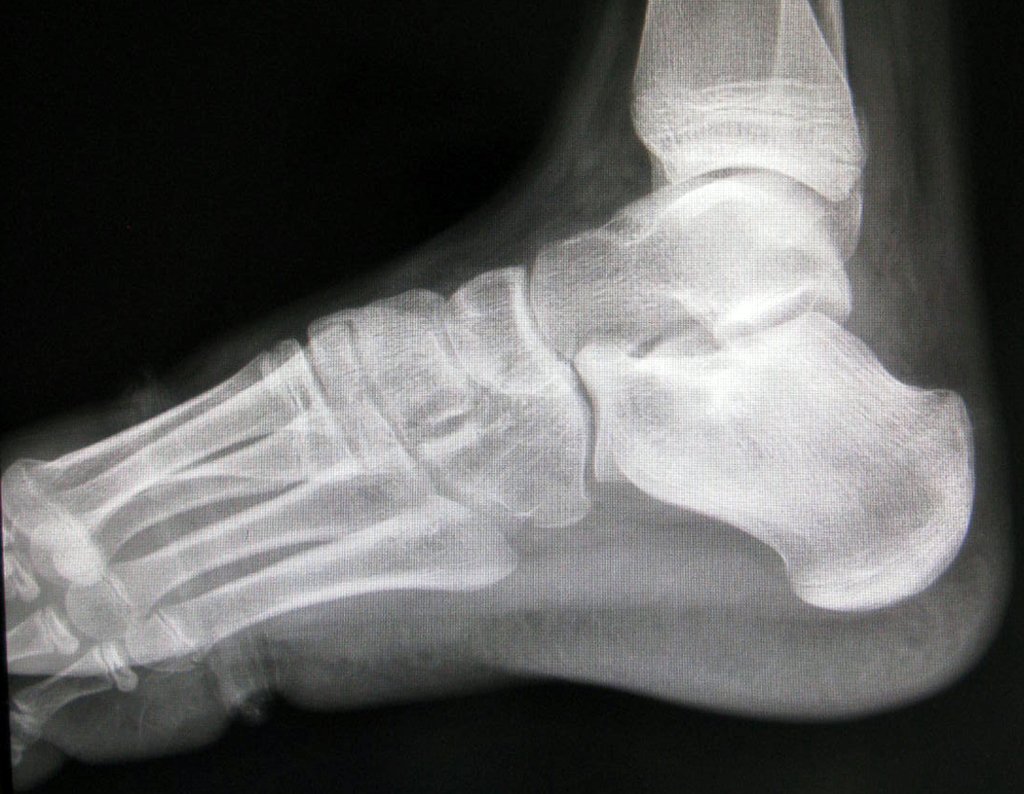
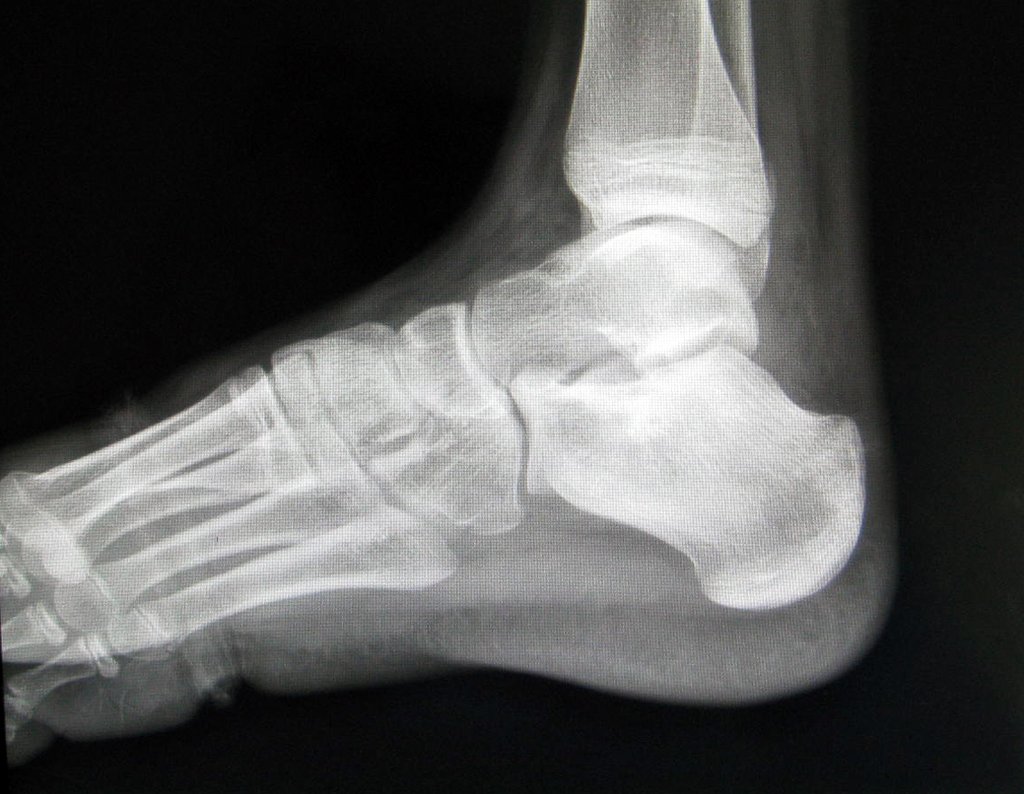
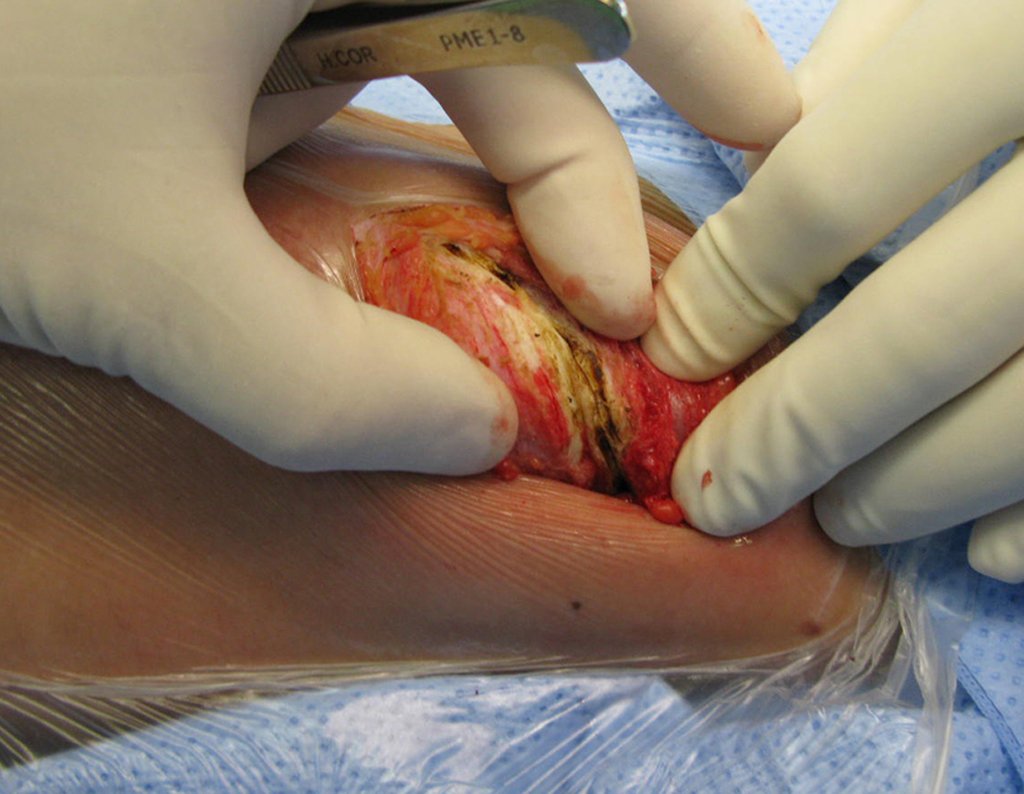
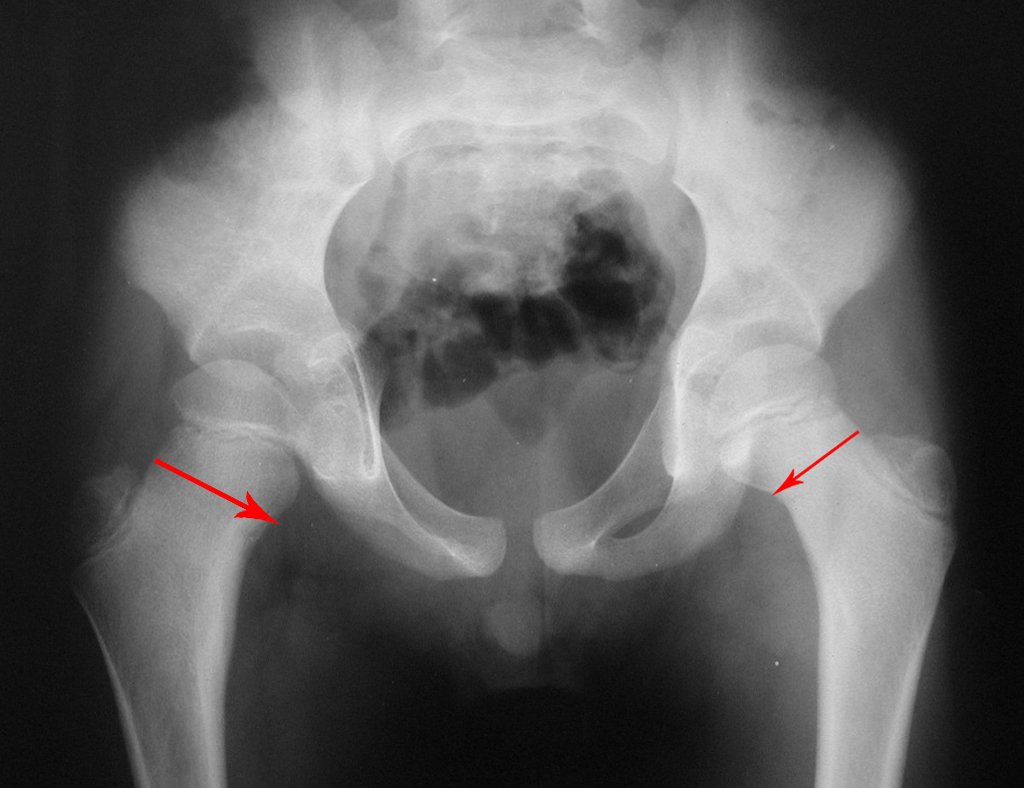
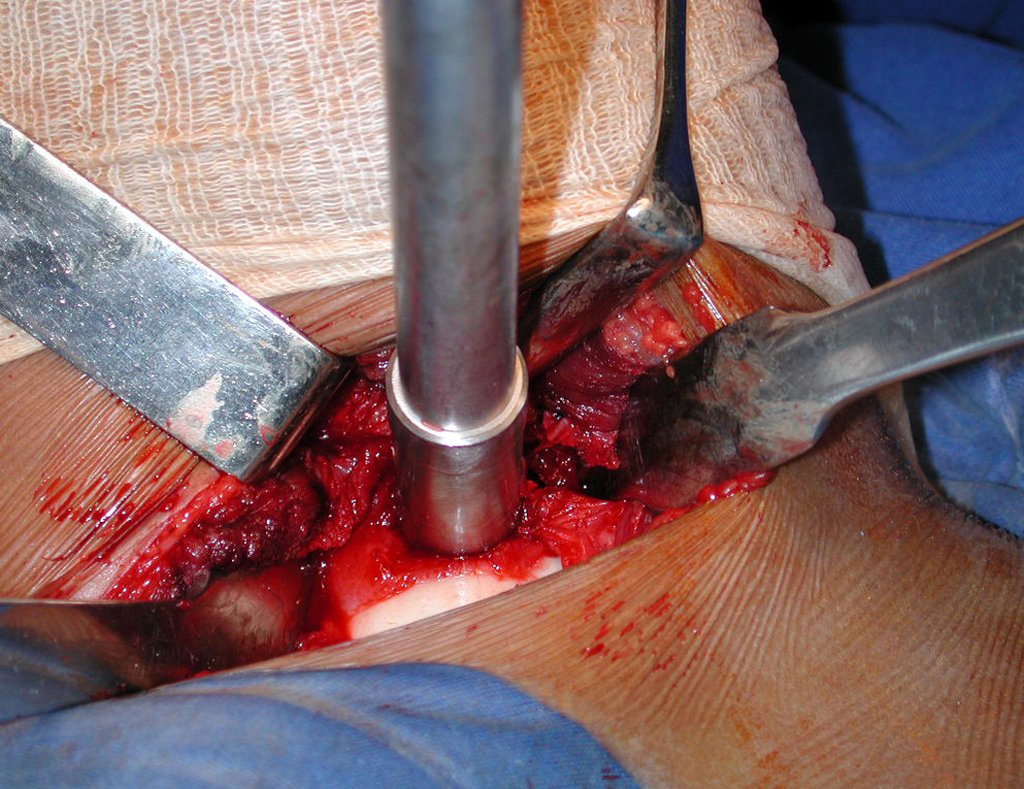
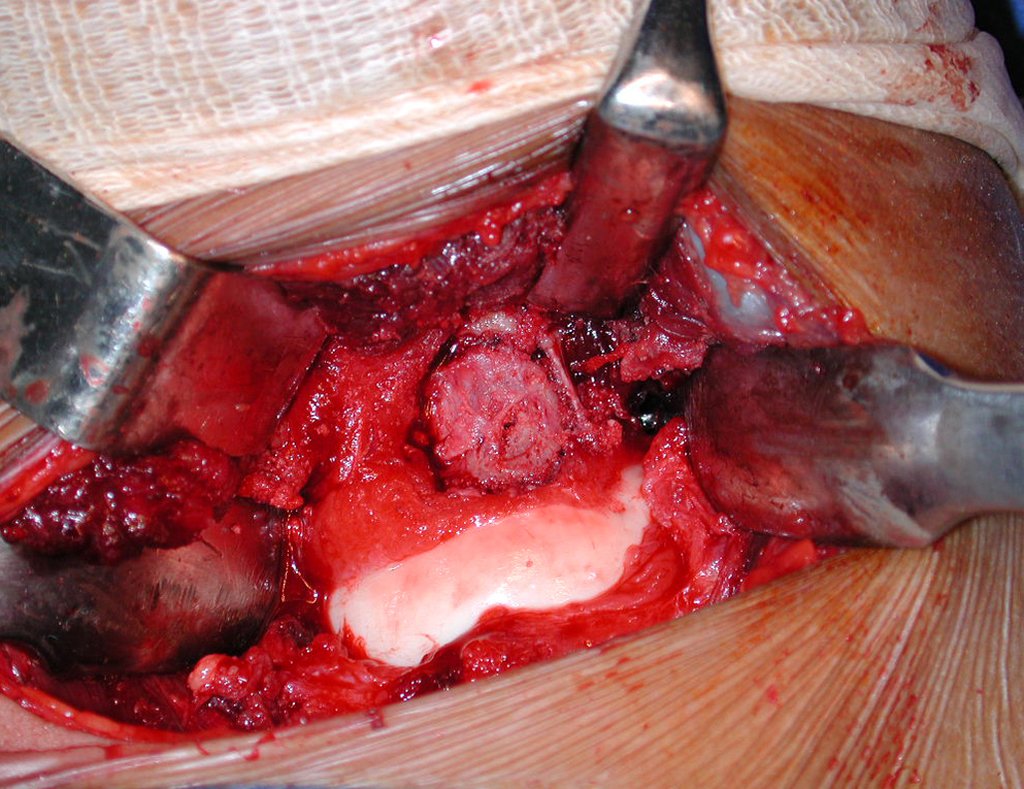
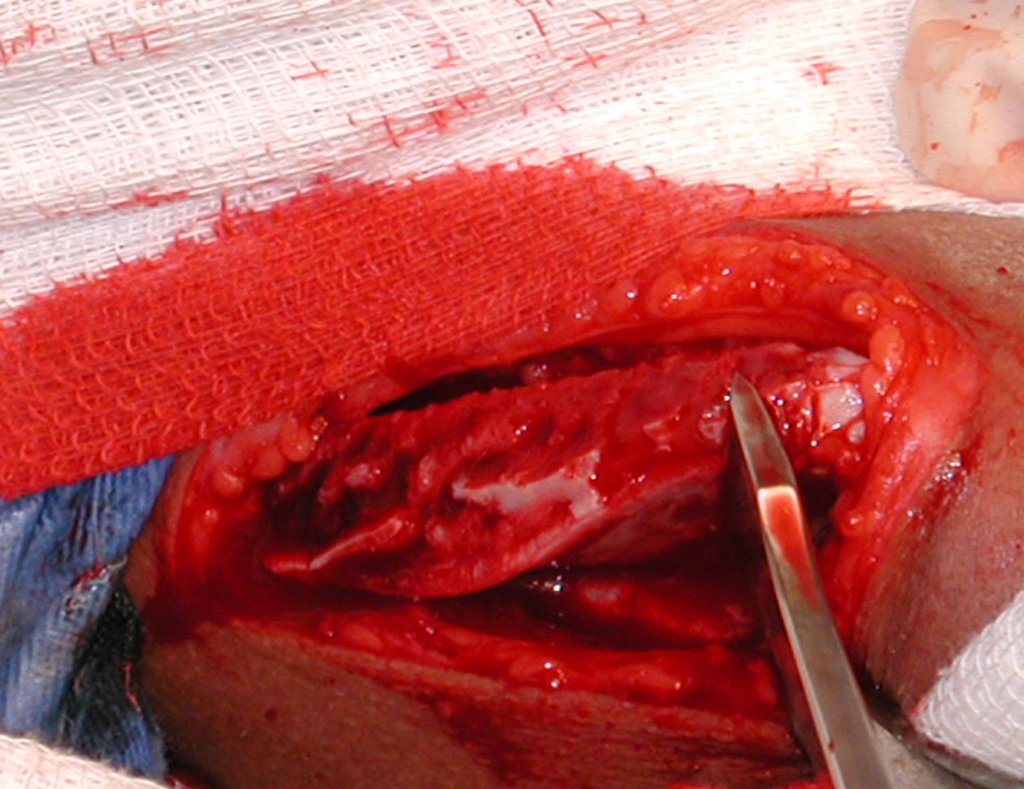
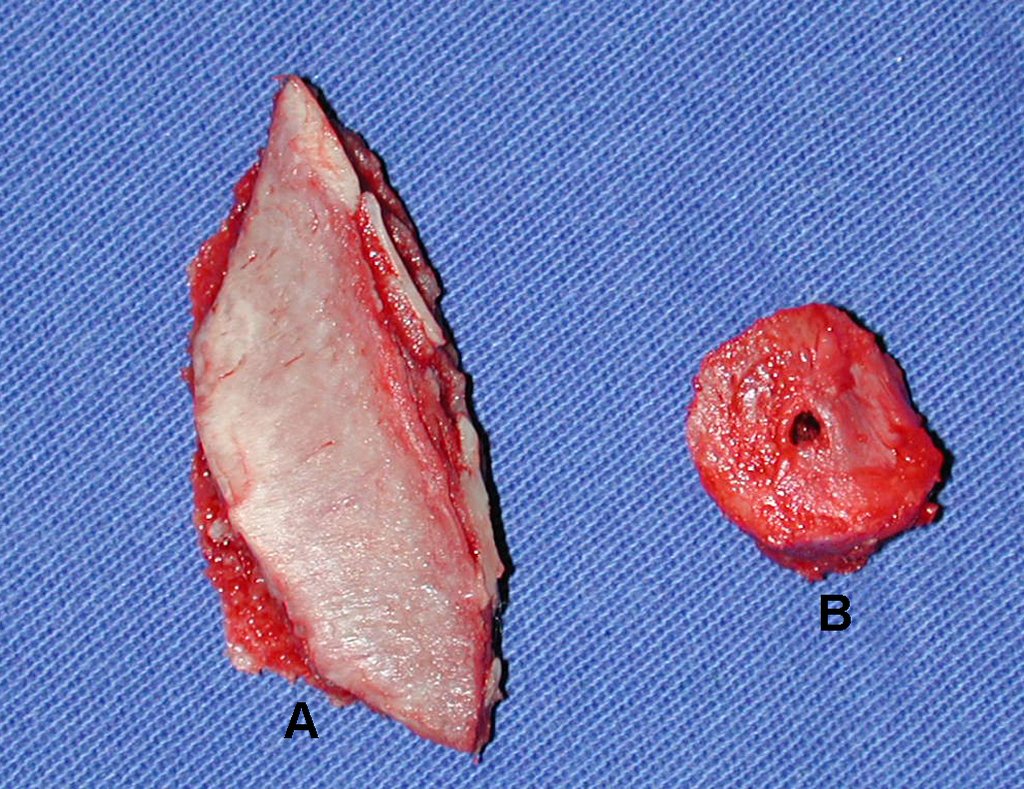
- Corticales : la gran mayoría, figuras 1 y 2a, 2b y 2c.
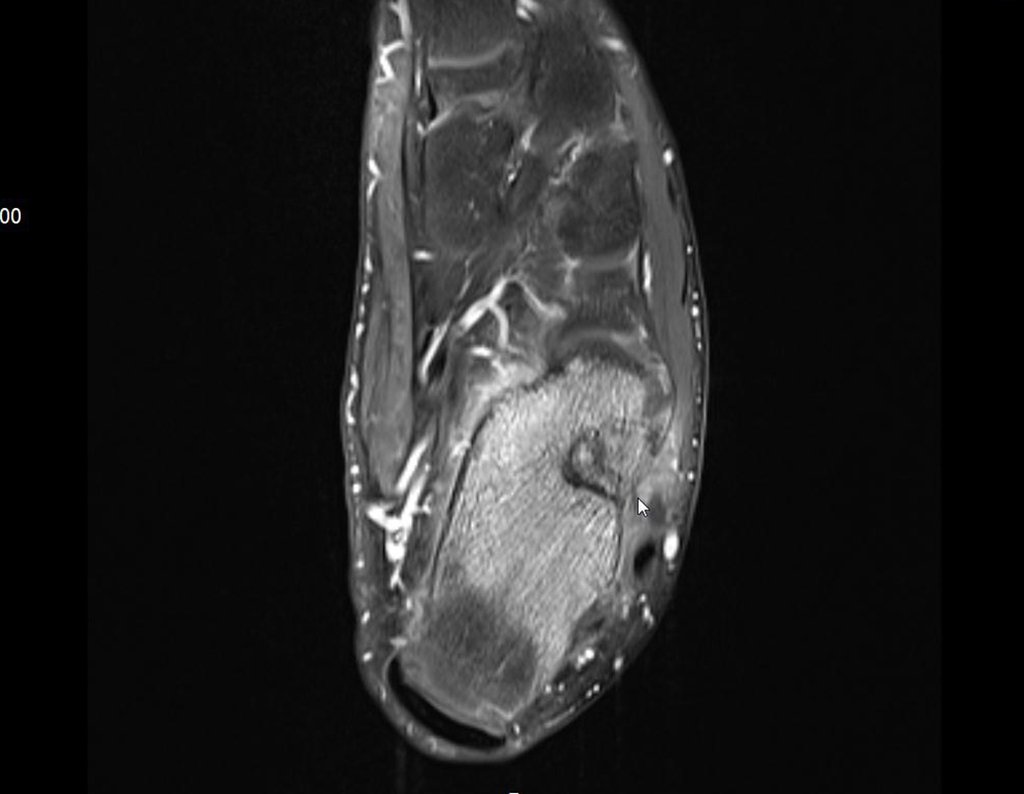
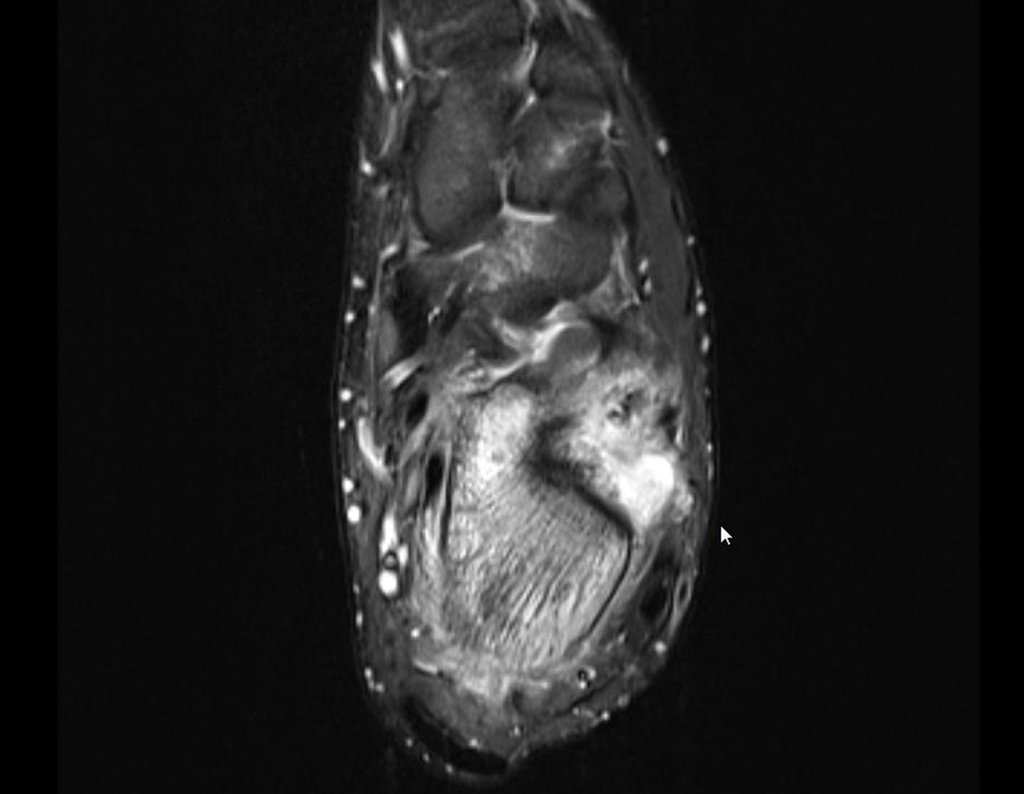
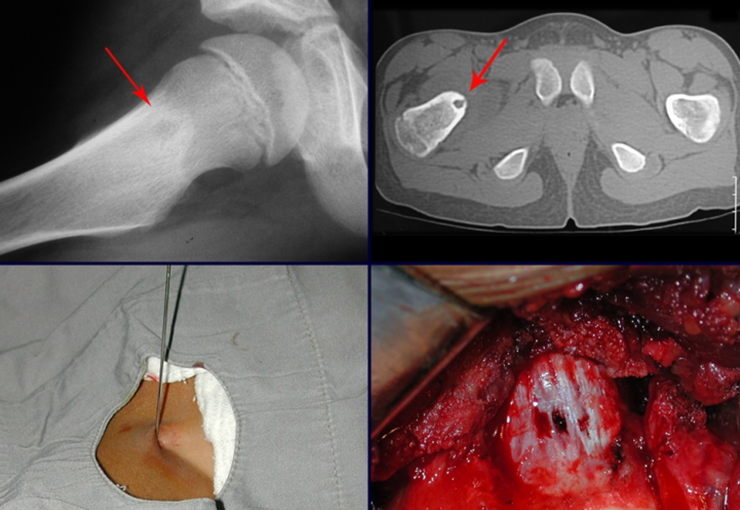
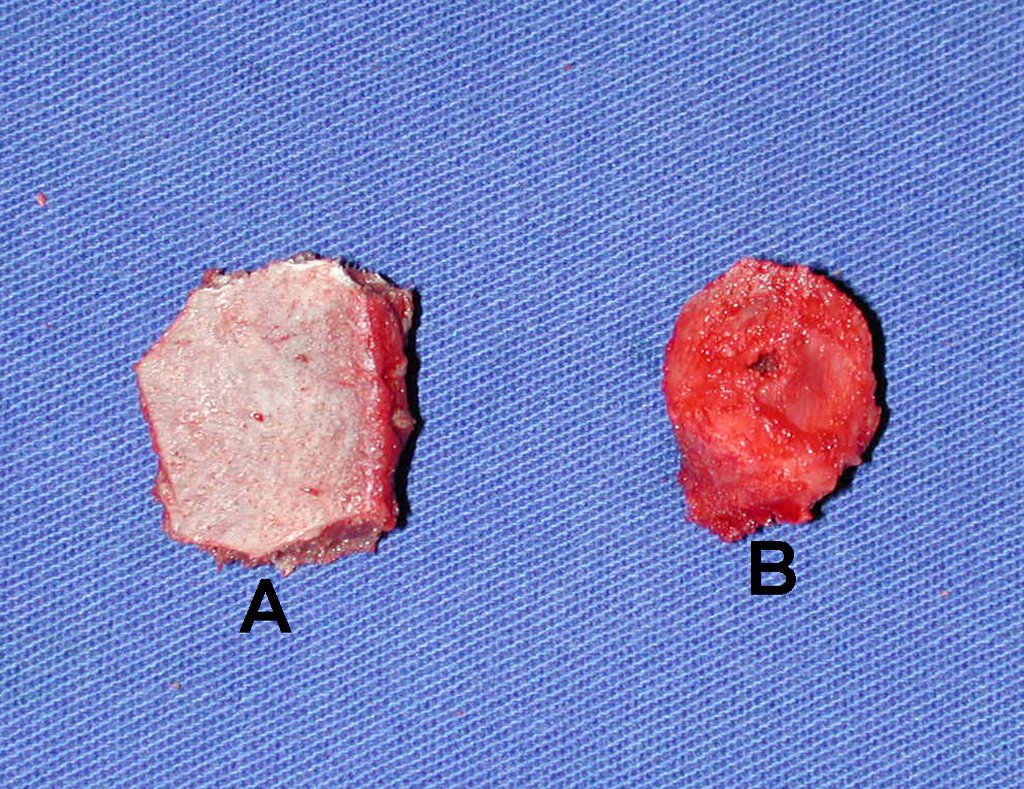
- Medular : o esponjoso (endostal), figura 3a, 3b y 3c.
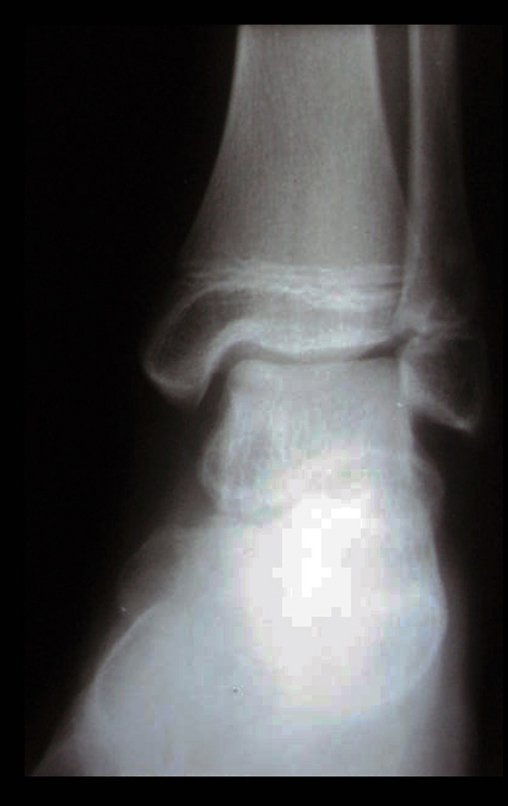
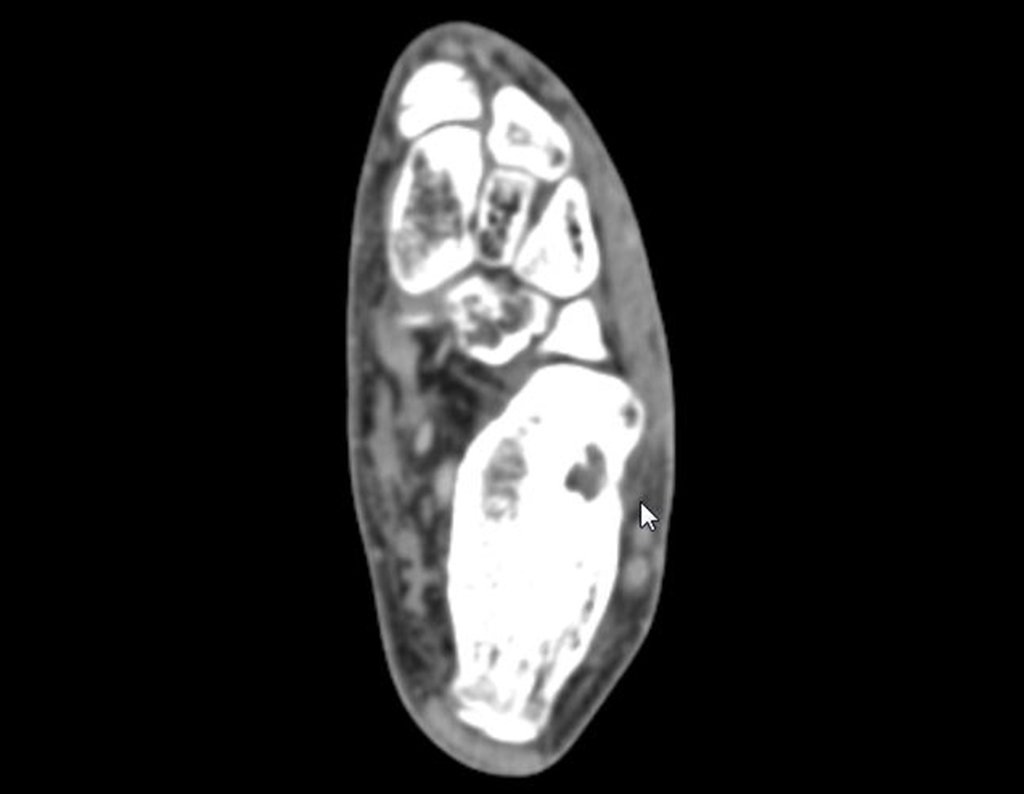
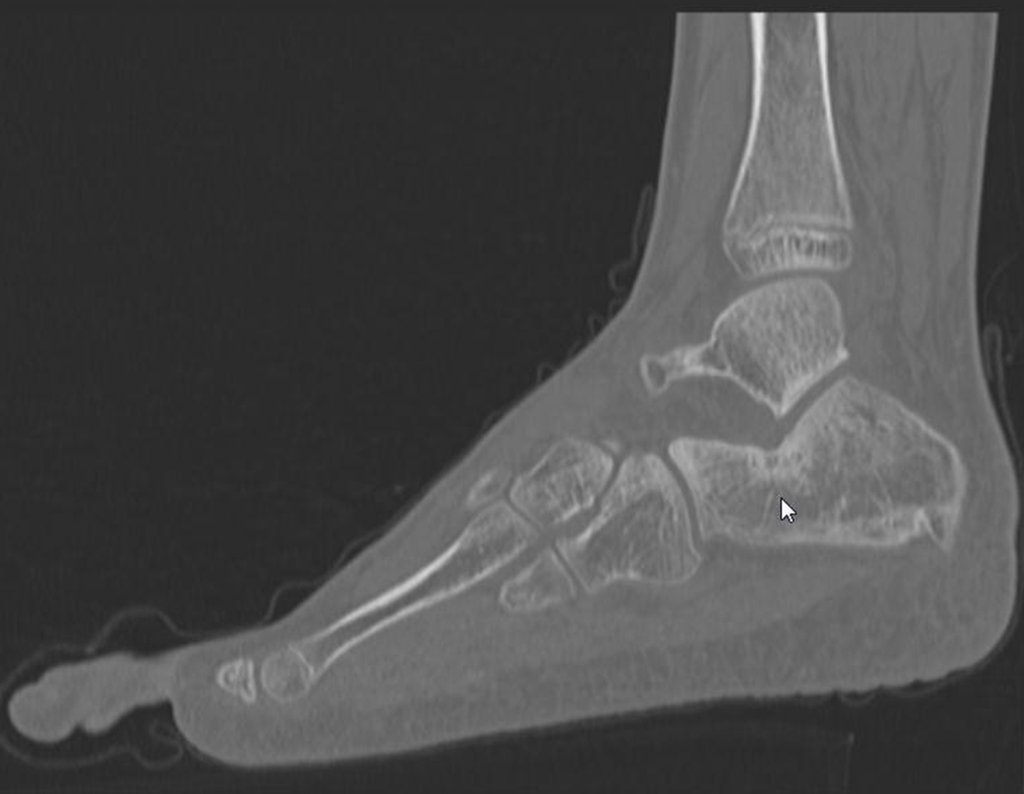
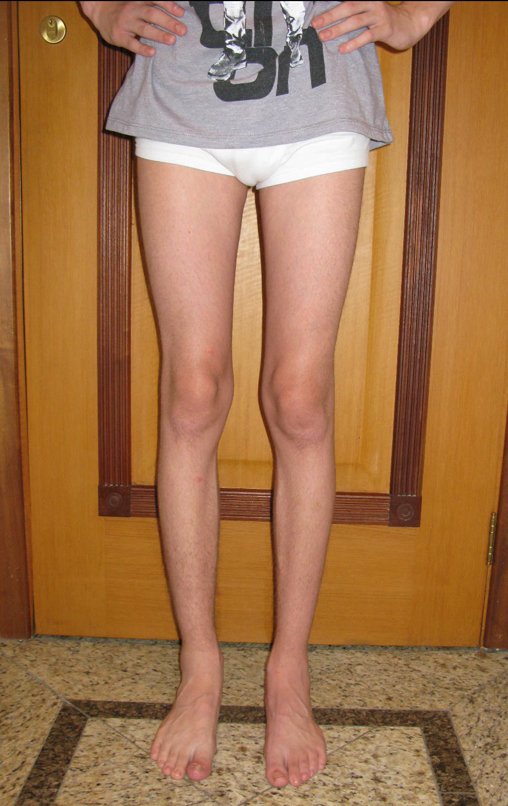
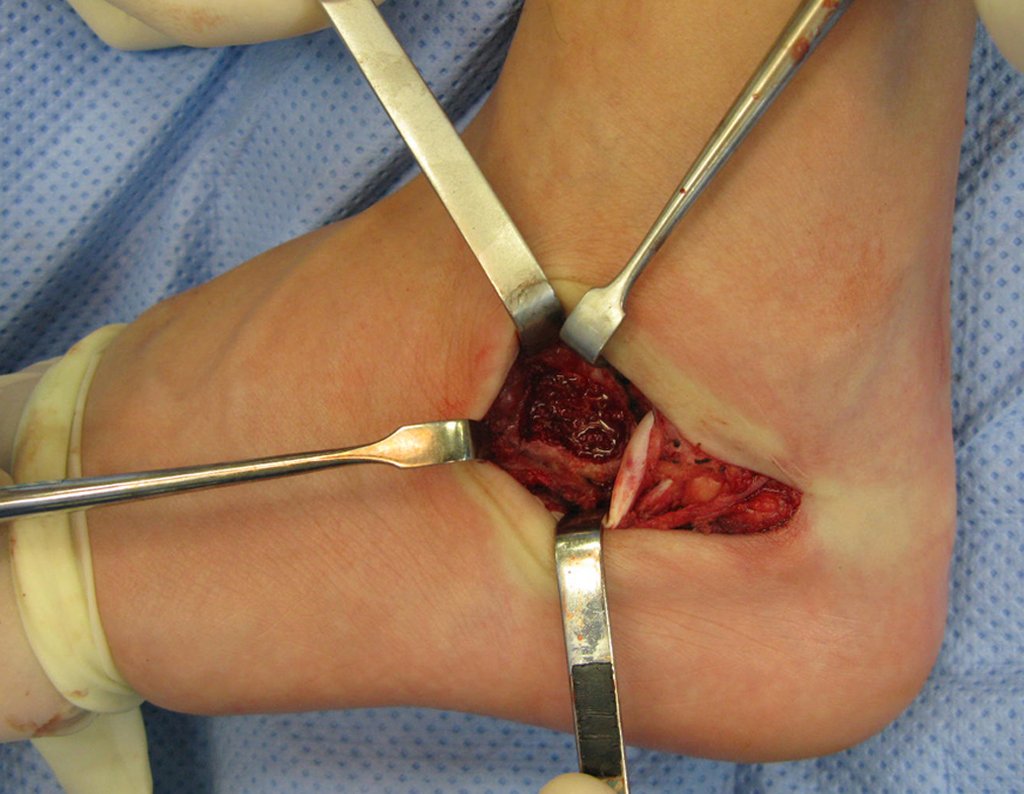
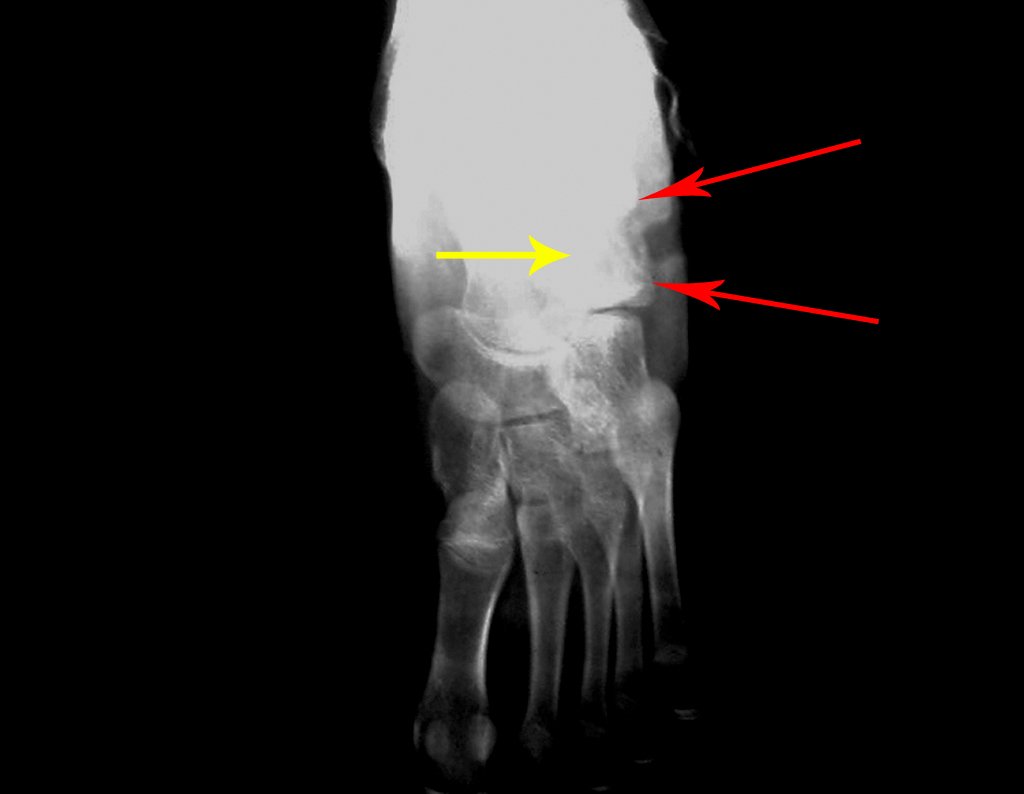
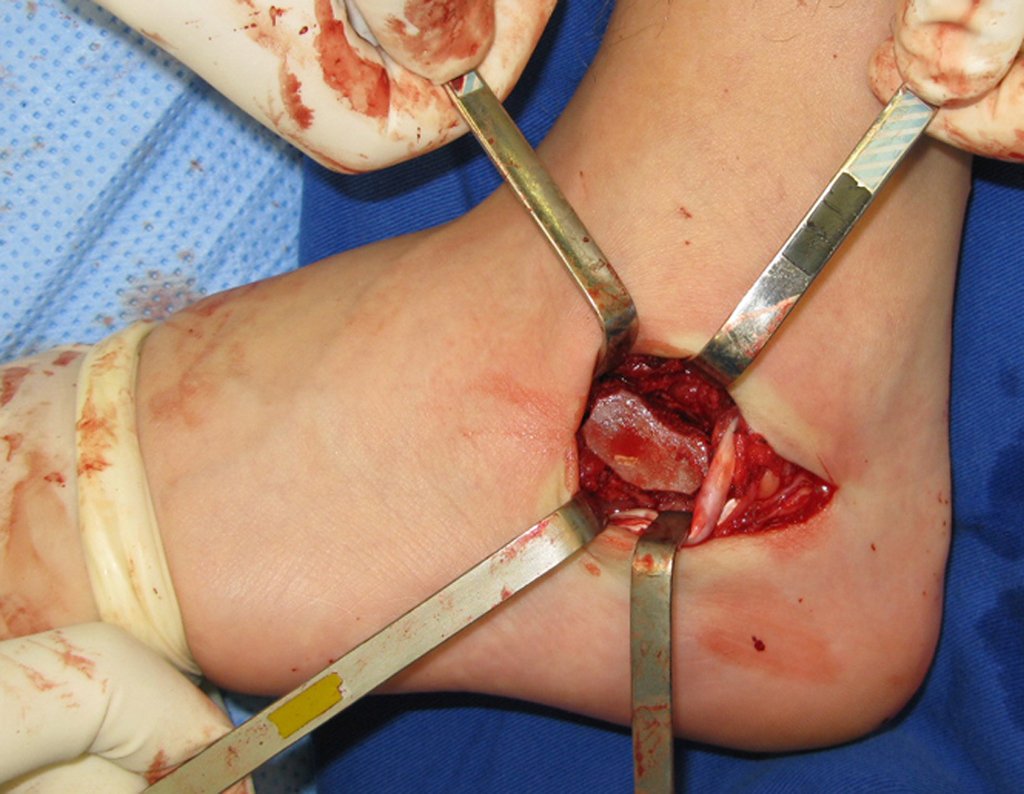
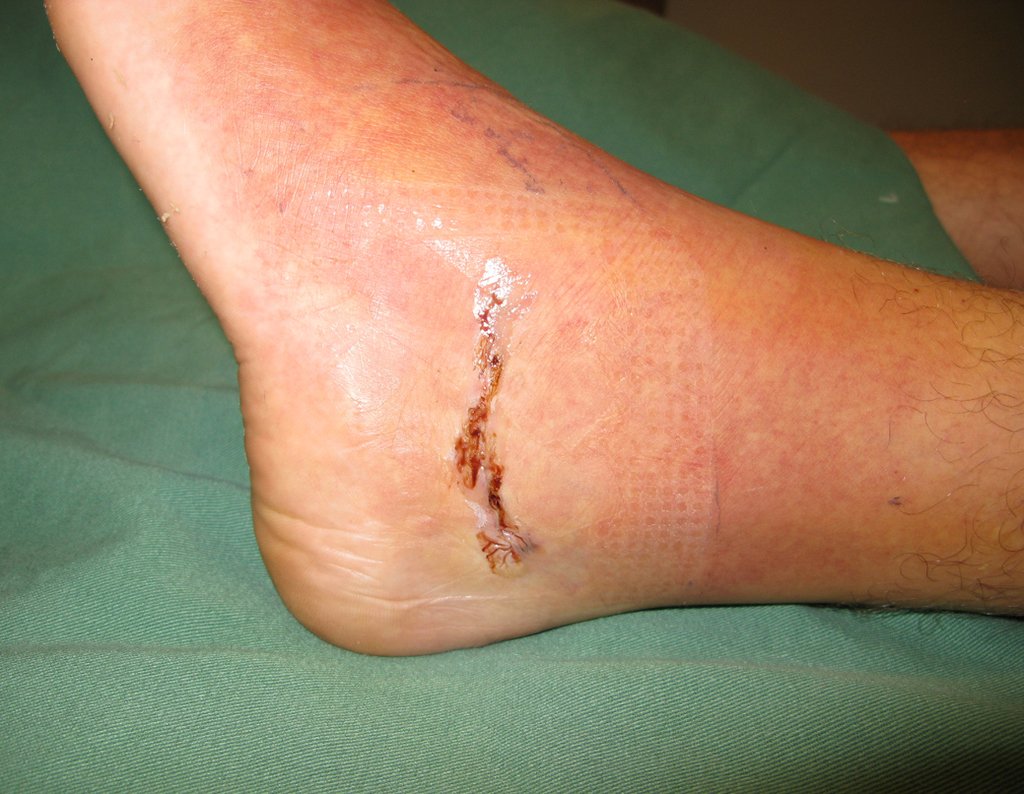
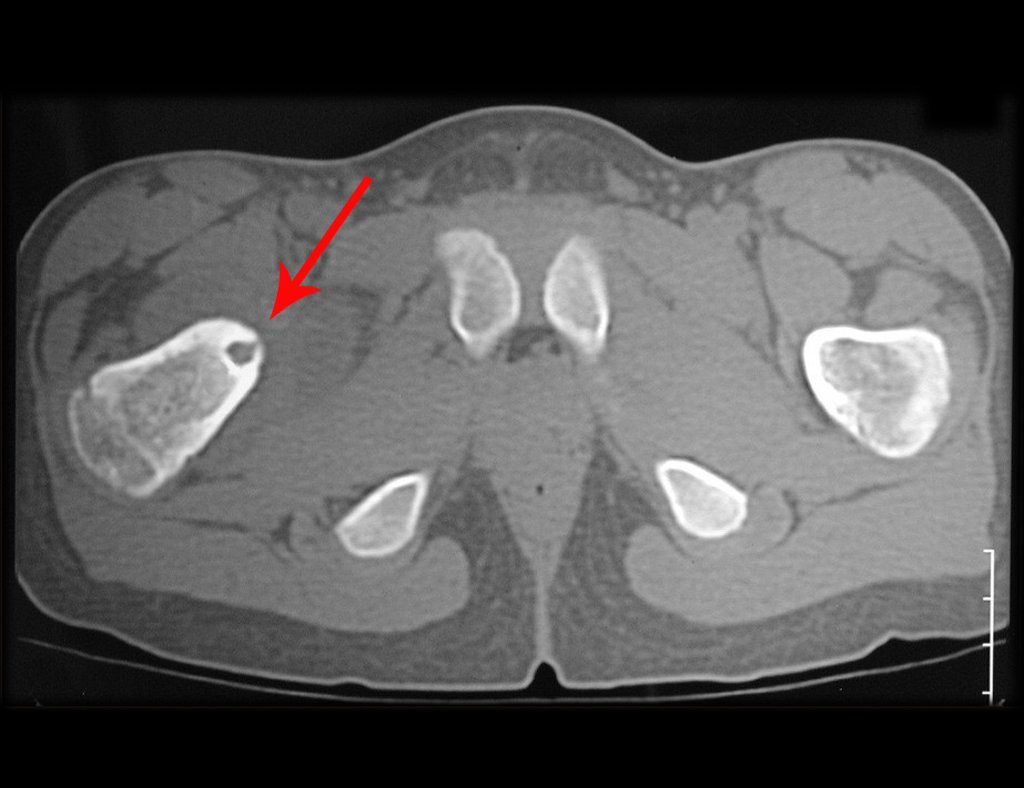
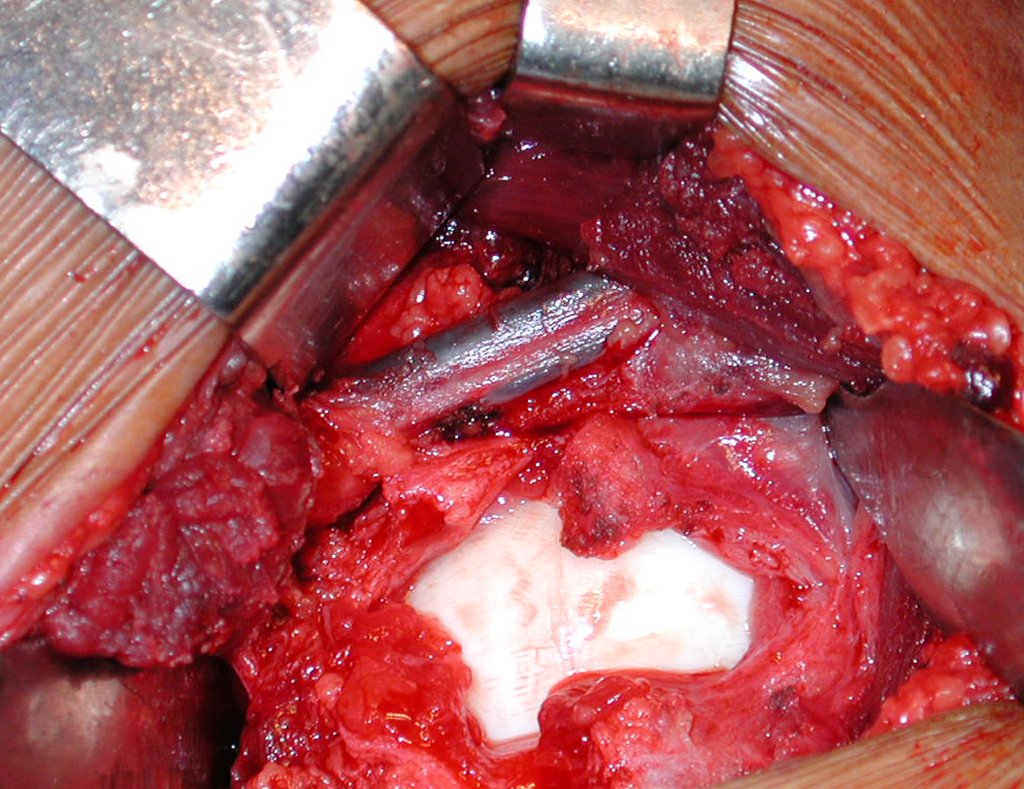
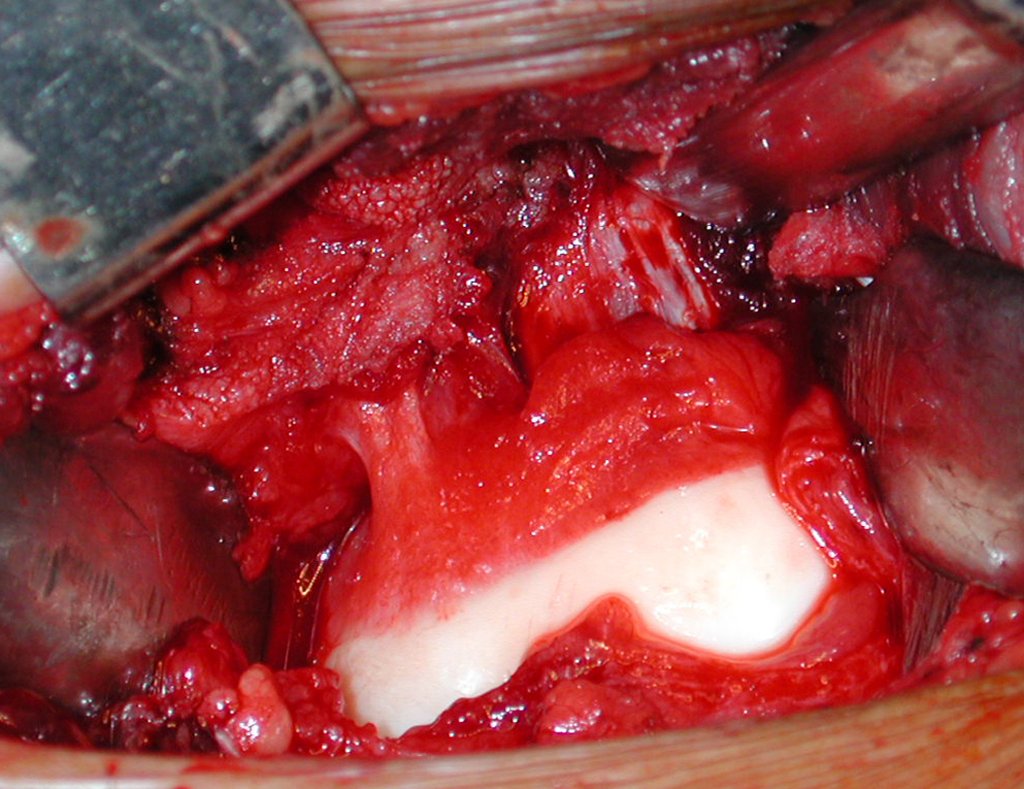
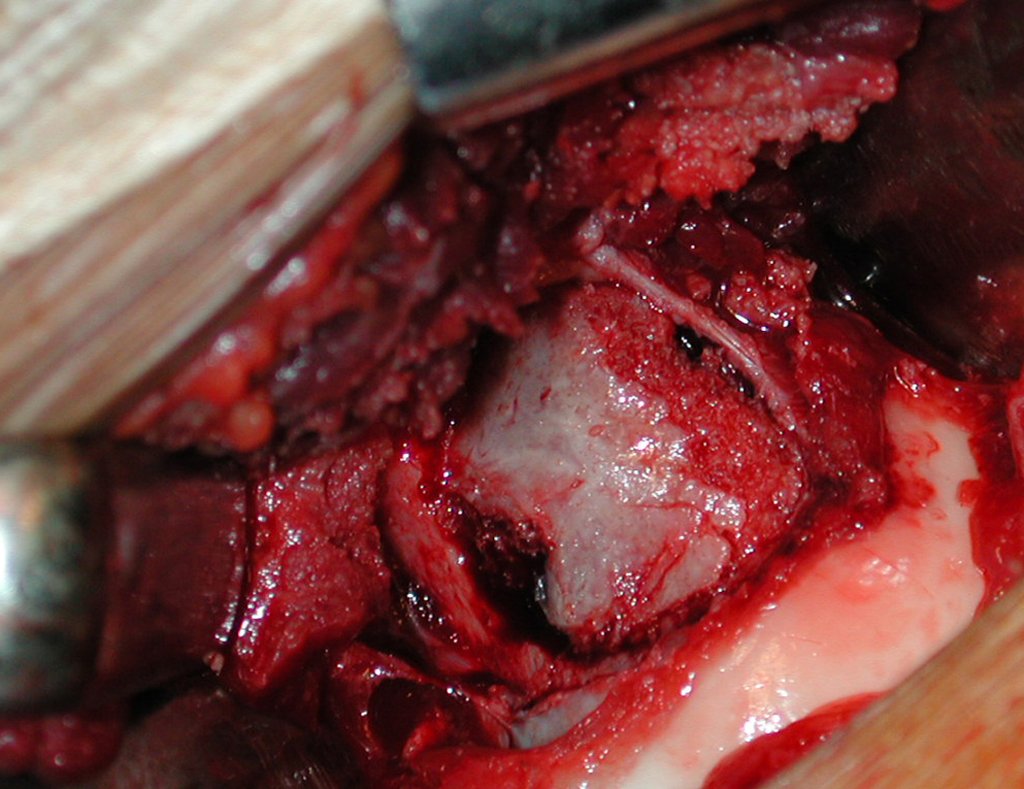
- Subperióstico, figuras 4, 5 y 6.
Ocurre en la primera y segunda década de la vida y ocurre con el doble de frecuencia en los hombres.
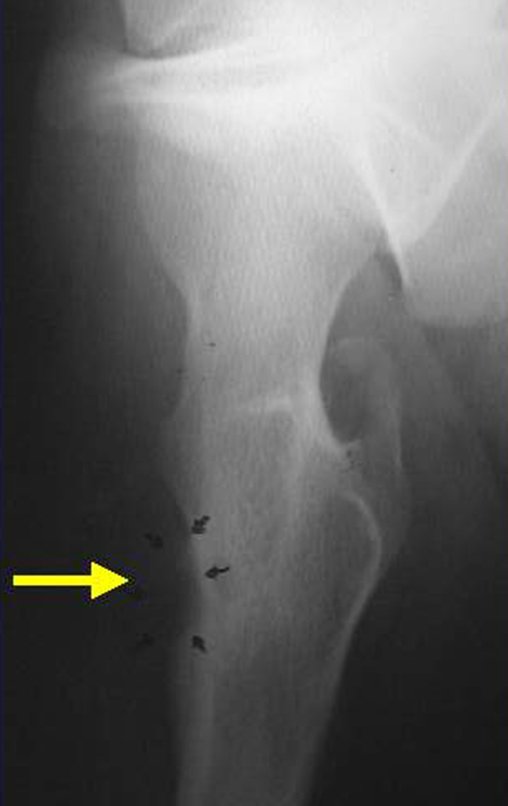
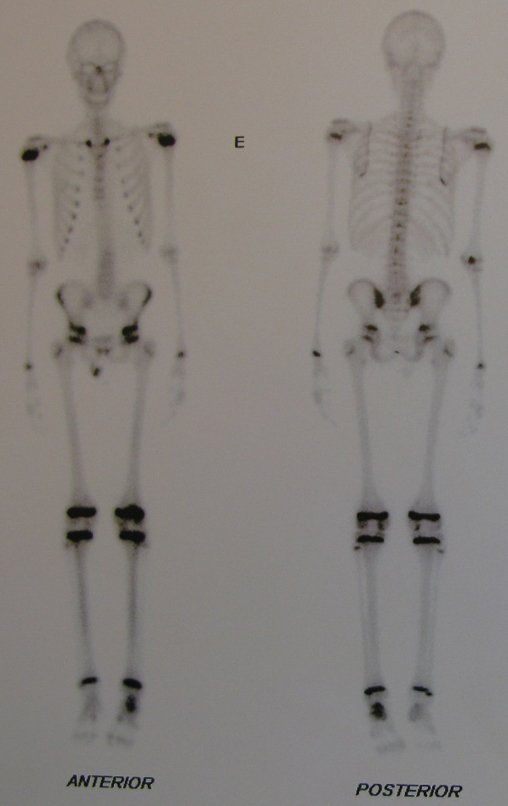
El cuadro clínico es de dolor nocturno (dolor leve que el niño no manifiesta mientras juega), que mejora con la administración de salicilatos. Puede producirse hinchazón local (fig. 4) y artralgia.
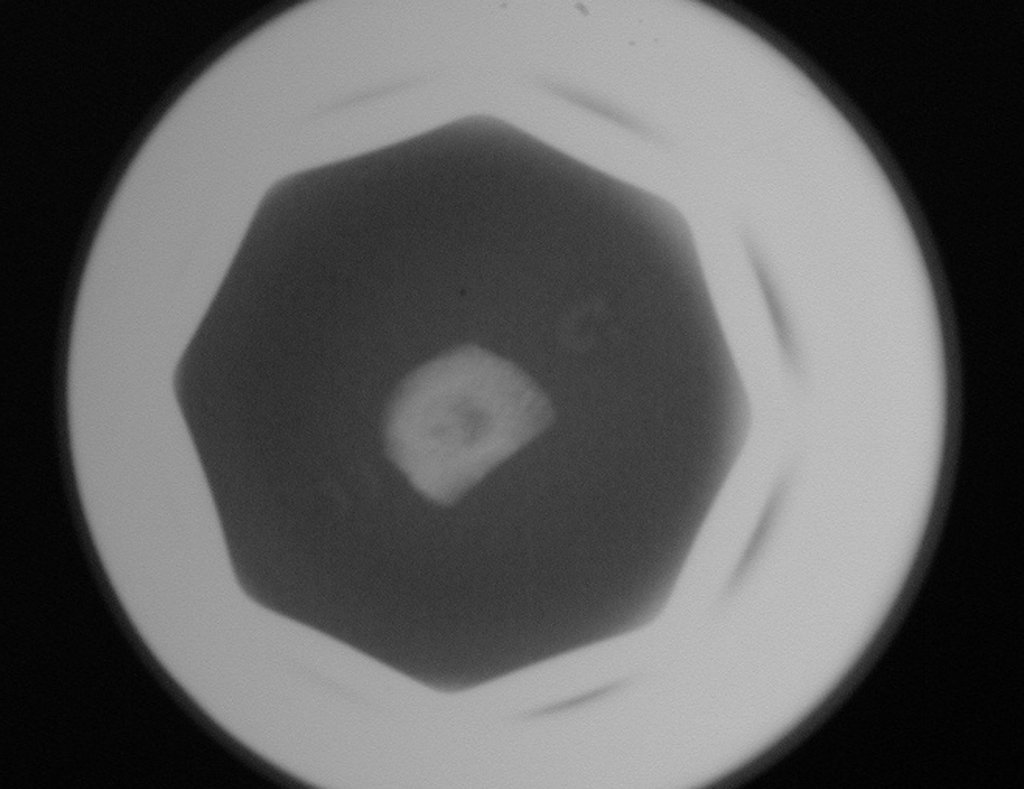
Realiza diagnóstico diferencial con esteoma, osteoblastoma y absceso de Brodie (secuestro de osteomielitis crónica).
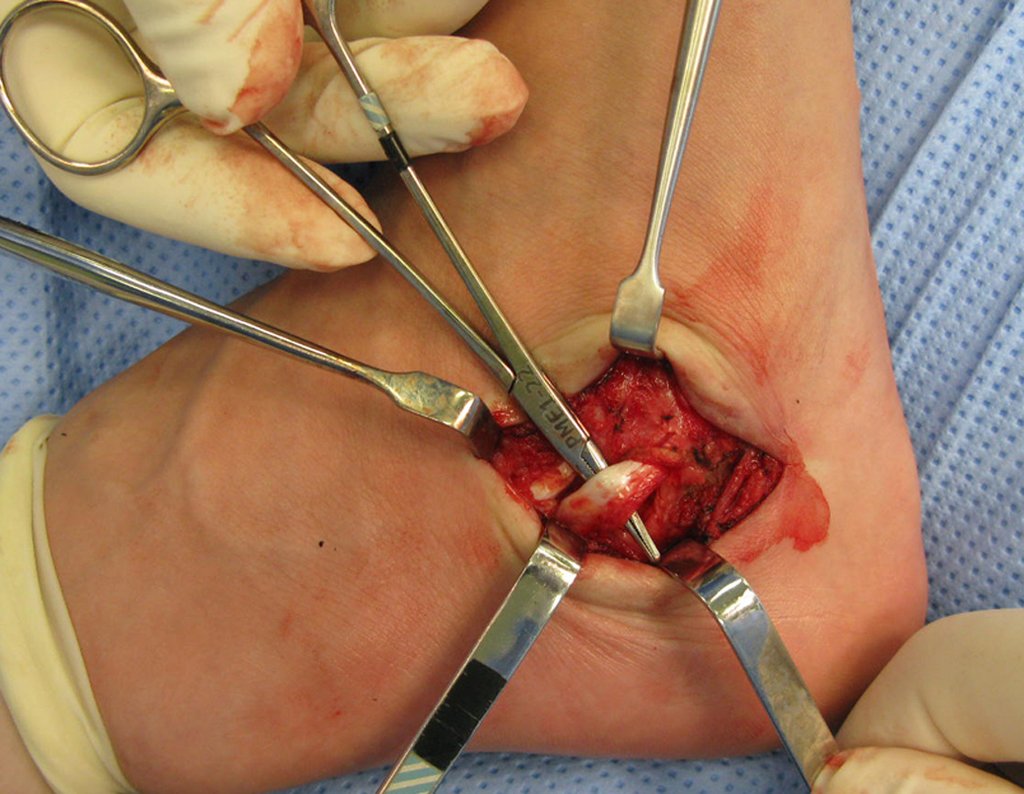
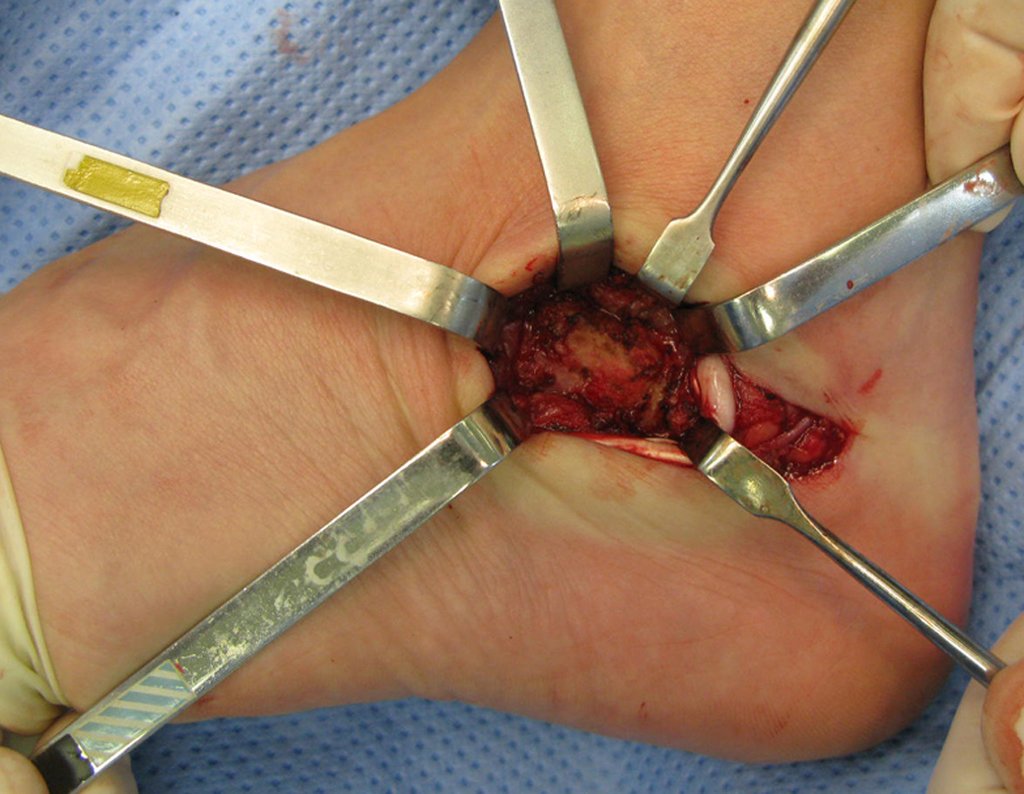
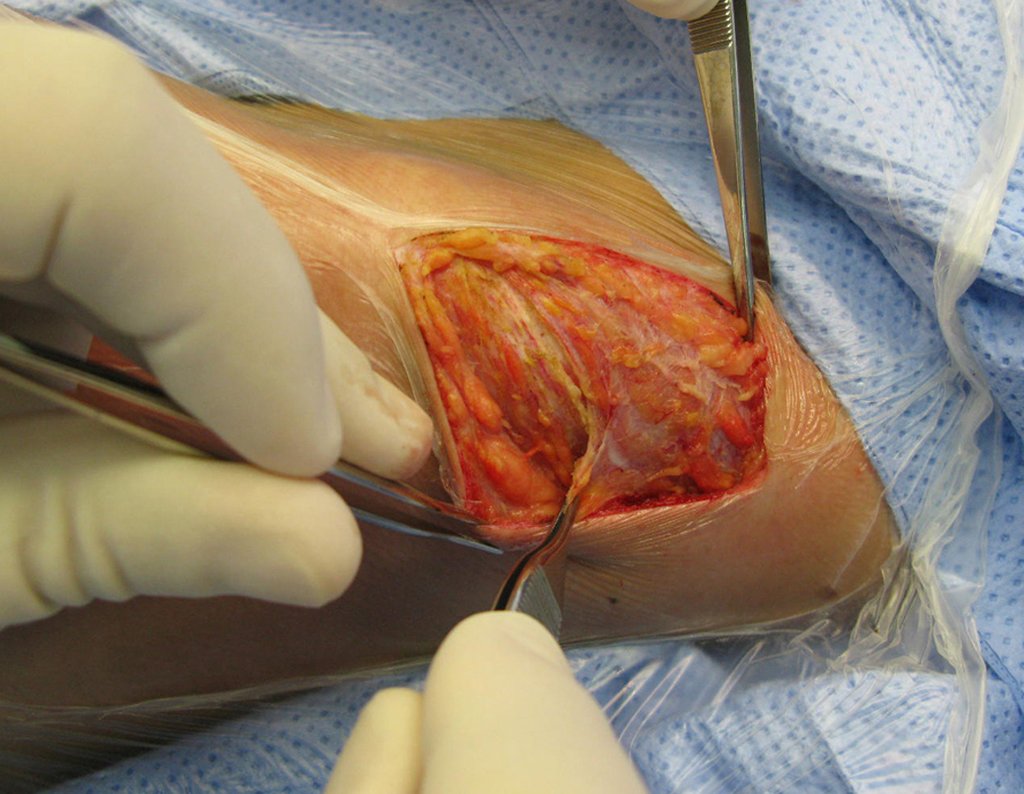
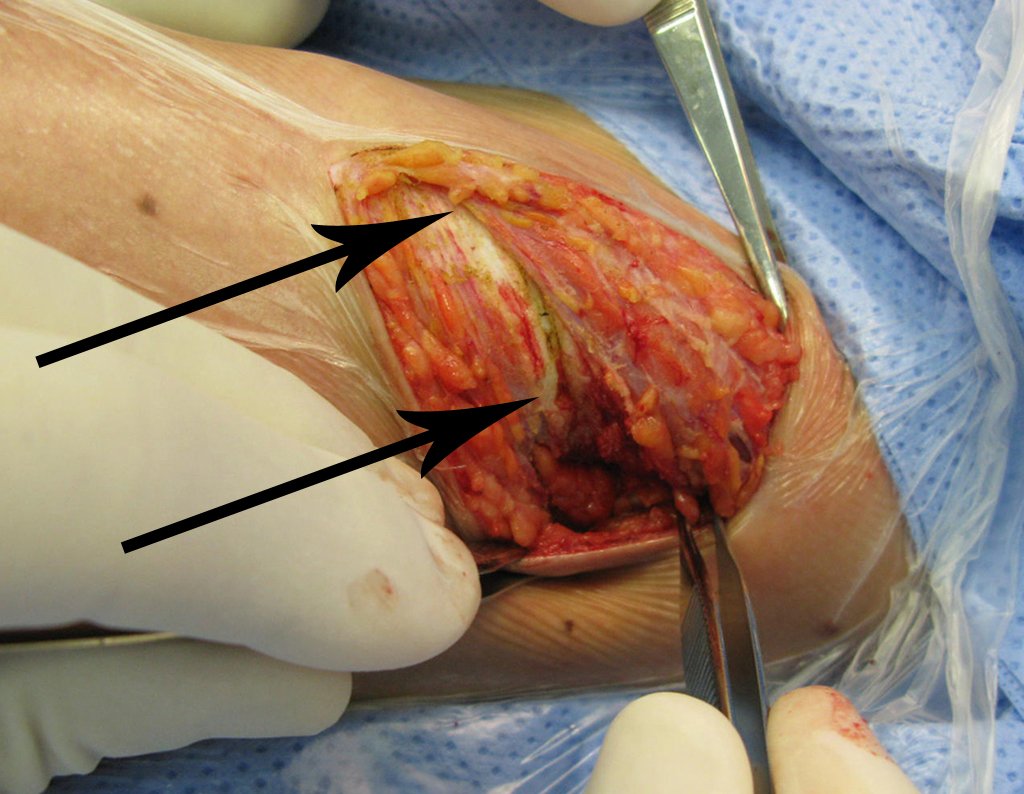
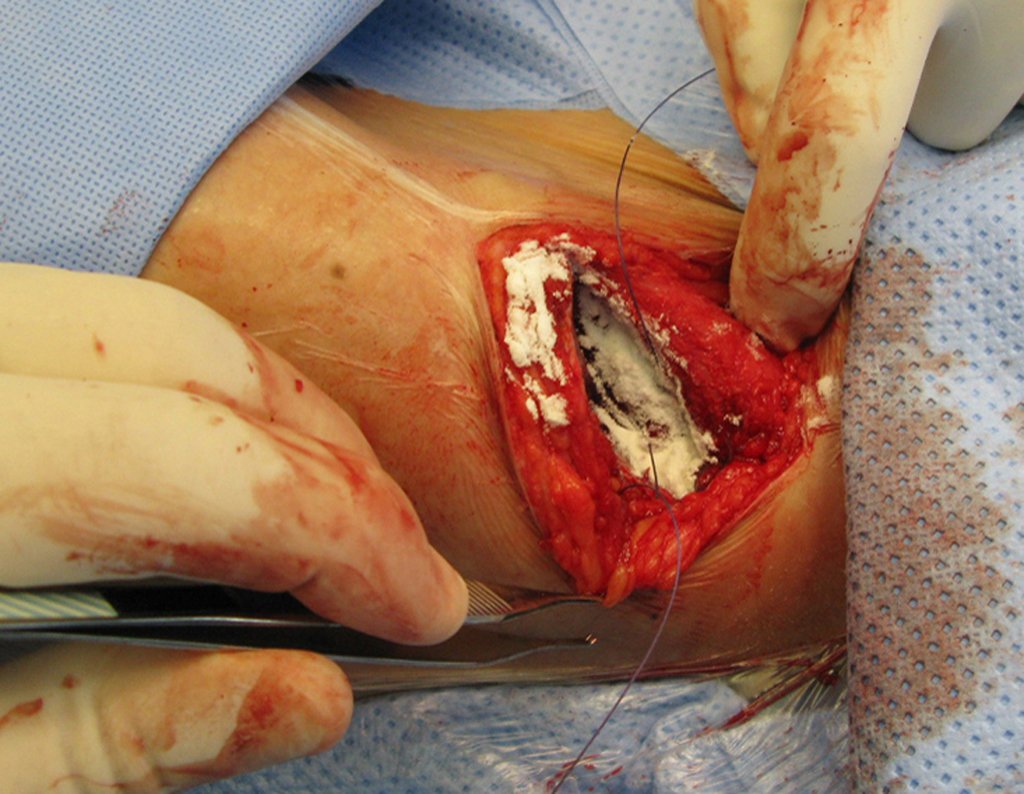
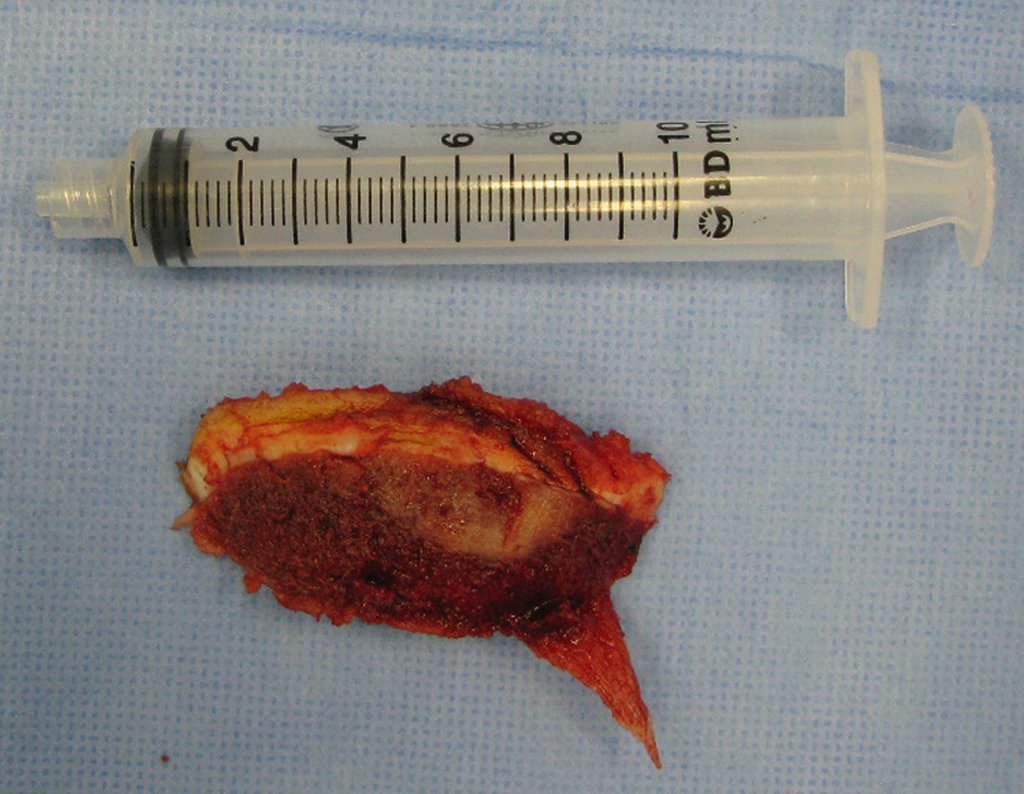
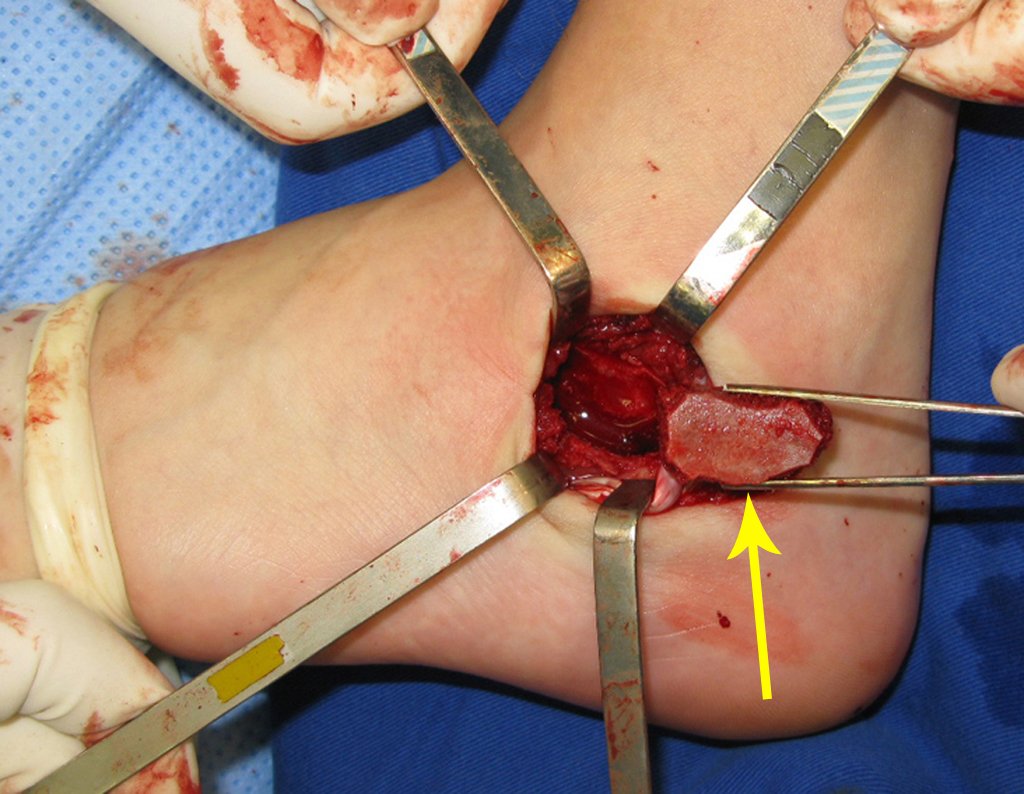
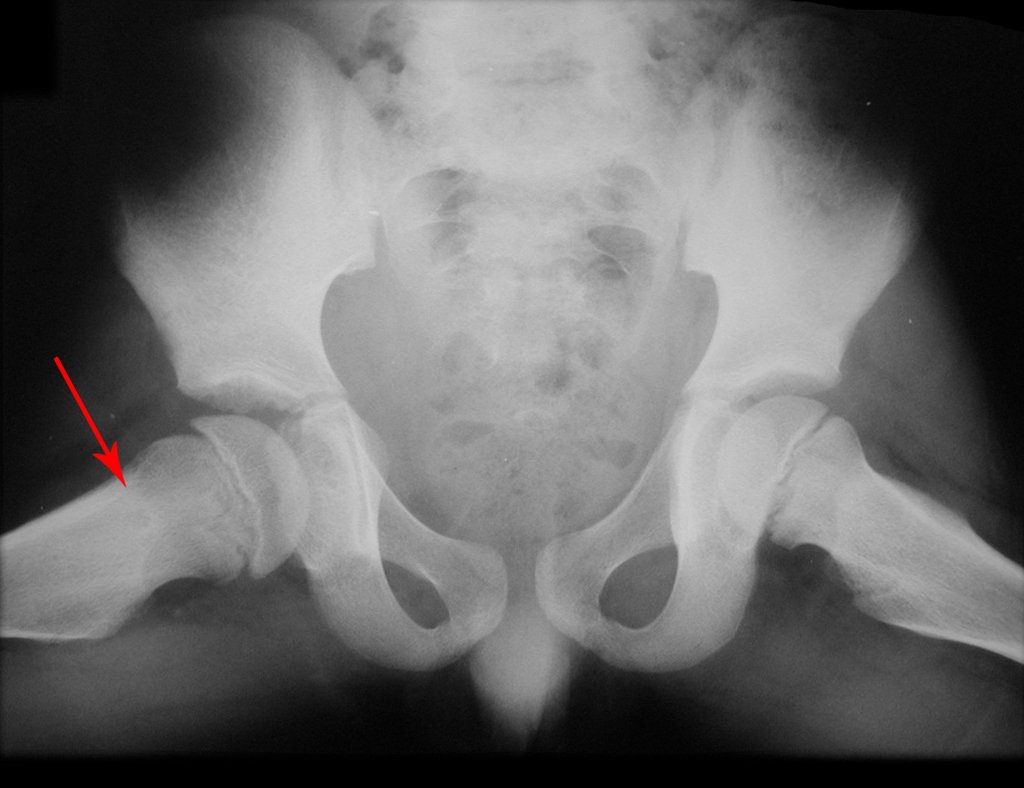
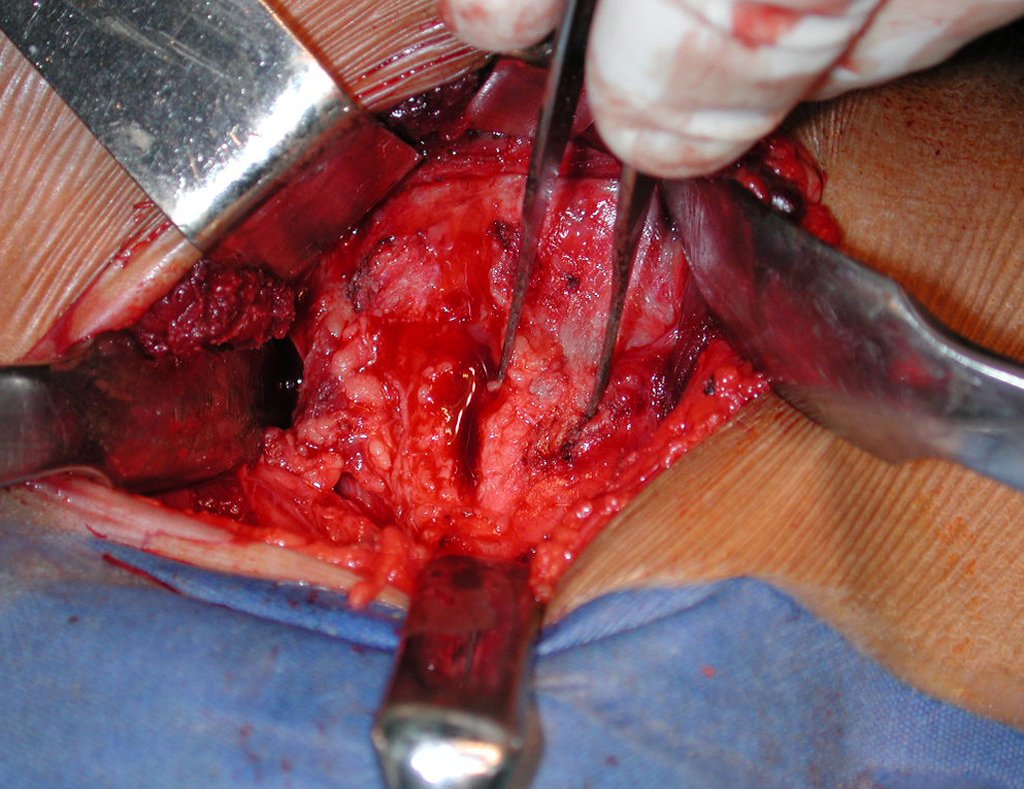
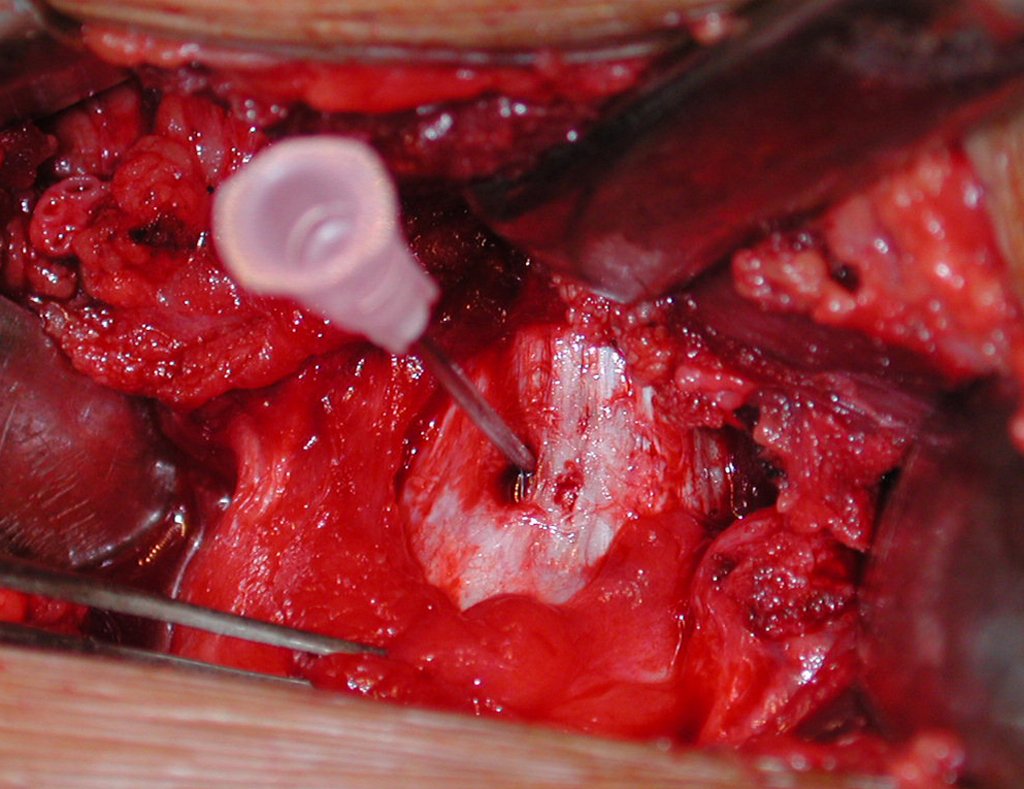
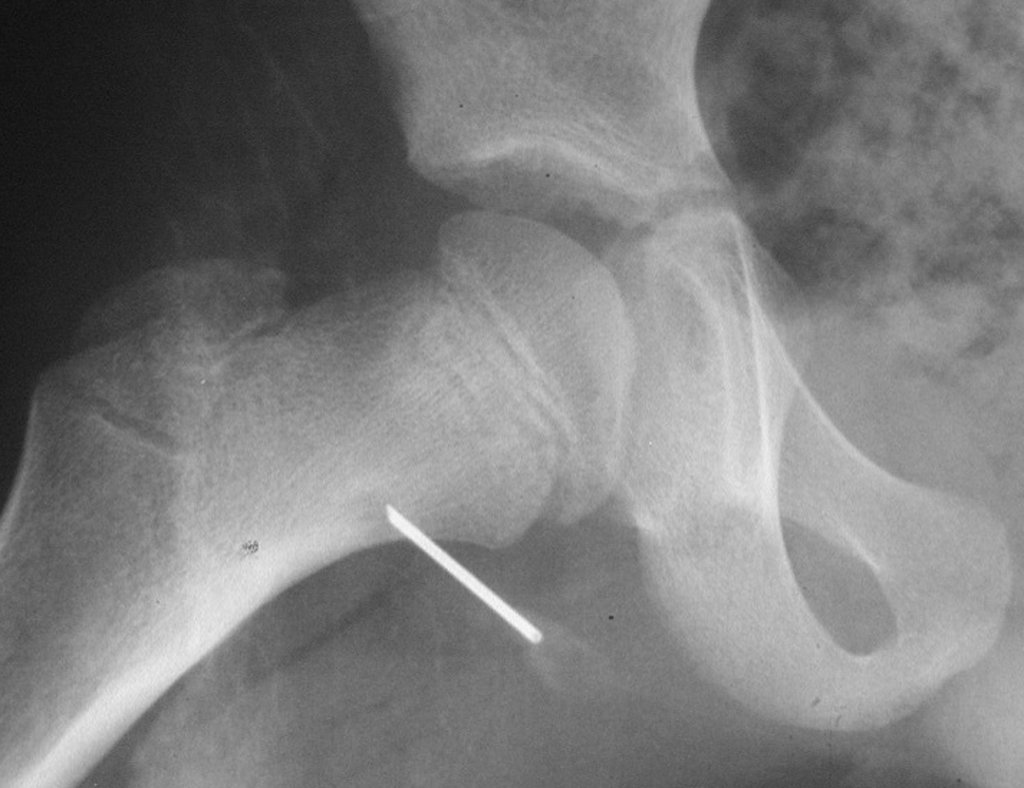
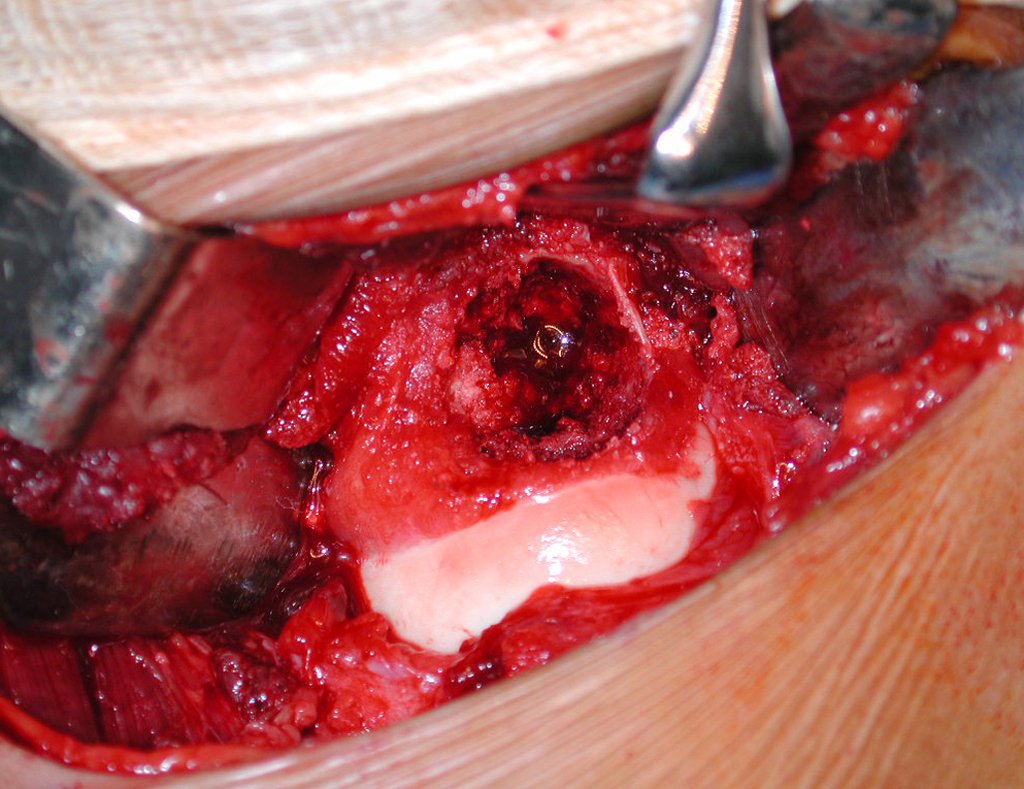
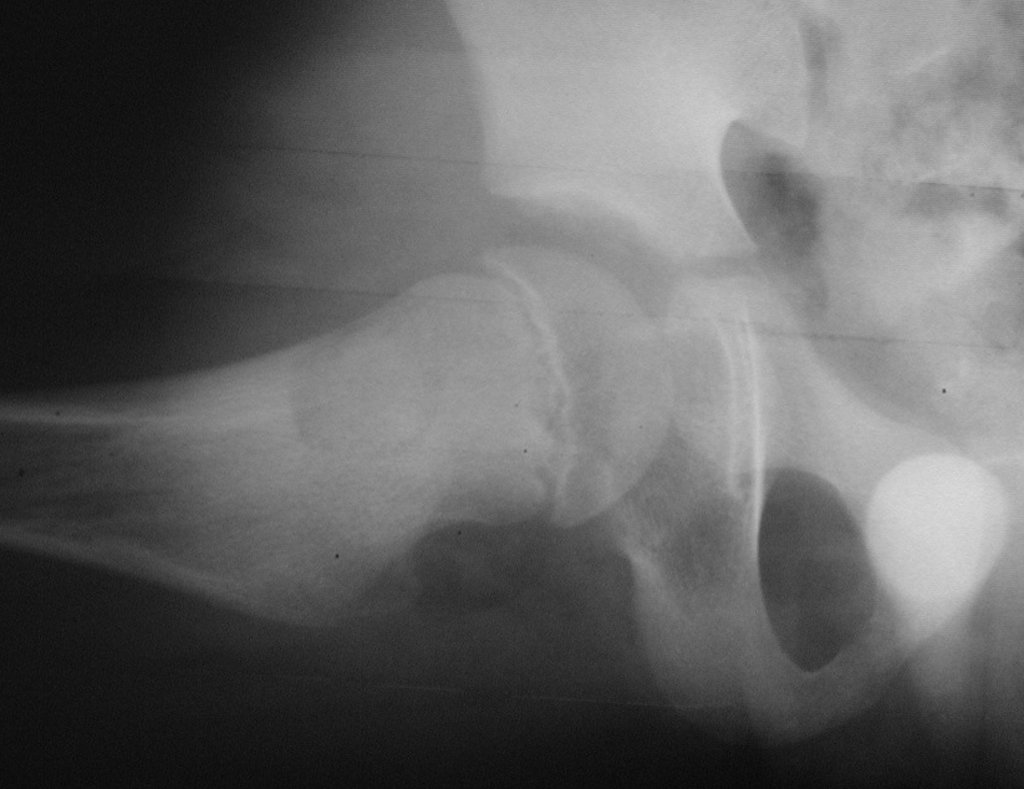
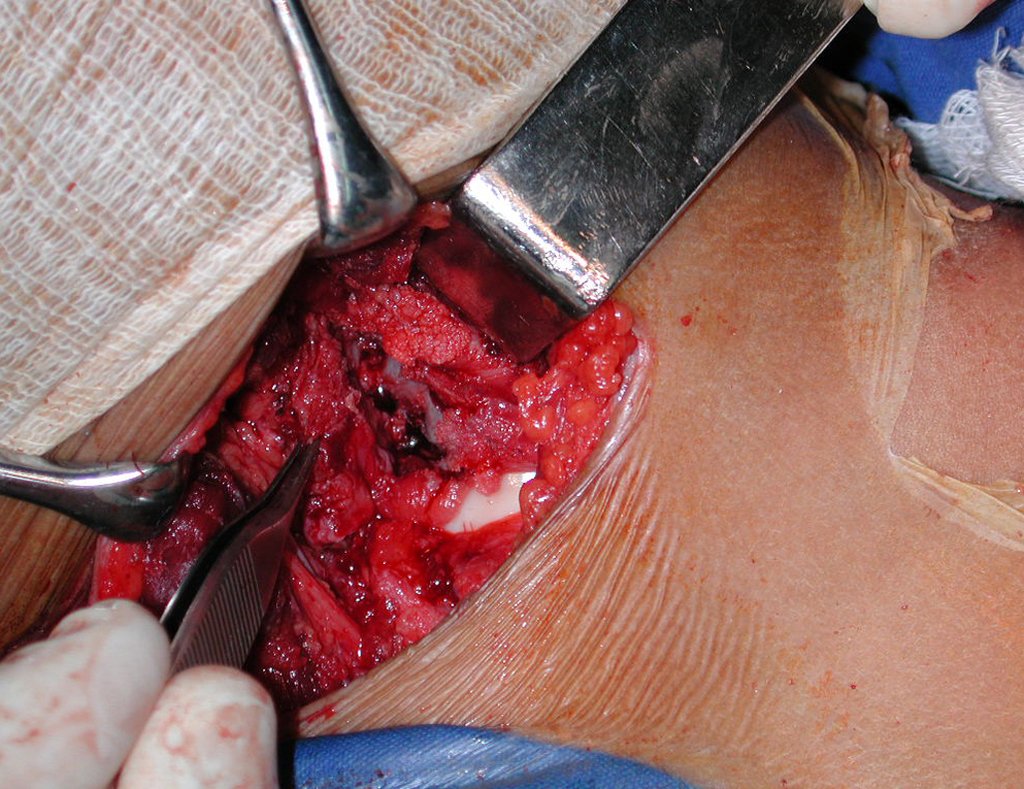
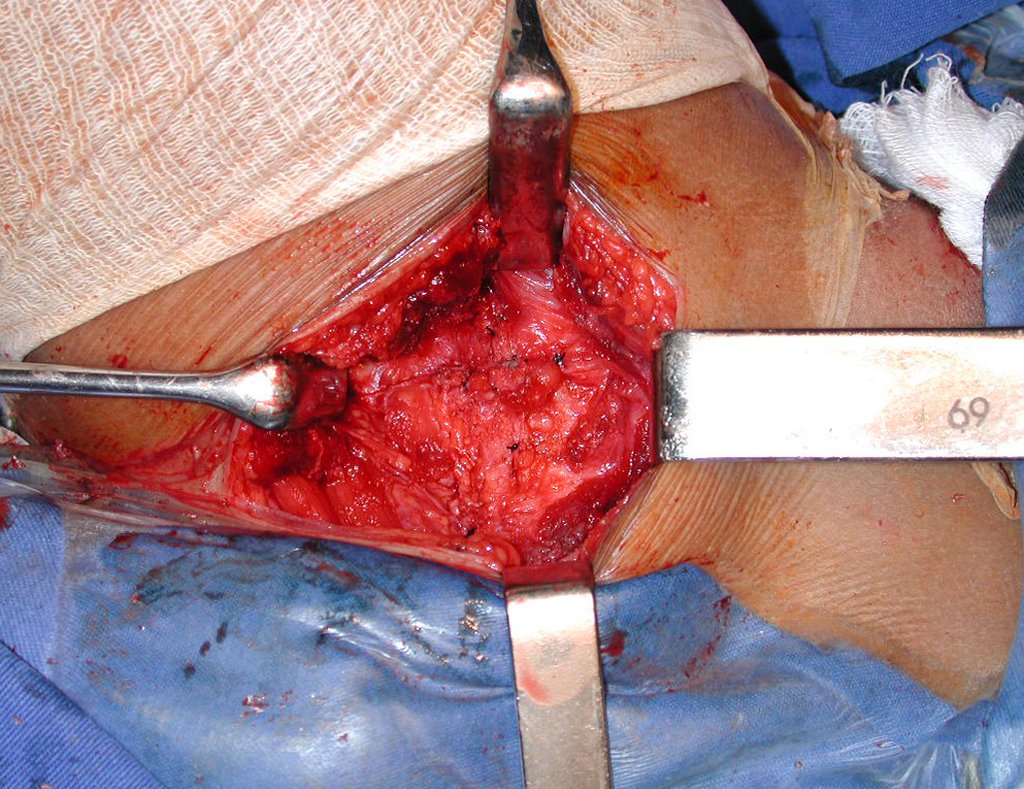
El tratamiento consiste en la resección del nicho central (fig. 5). No es necesario eliminar toda la esclerosis circundante. Cuando el defecto óseo provocado por la resección supone riesgo de fractura (como en el cuello femoral (fig. 6), se debe colocar un injerto óseo.
Autor: Profr. Dr. Pedro Péricles Ribeiro Baptista
Oncocirugía Ortopédica en el Instituto Oncológico Dr. Arnaldo Vieira de Carvalho
Oficina : Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – SP
Teléfono: +55 11 3231-4638 Celular:+55 11 99863-5577 Correo electrónico: drpprb@gmail.com
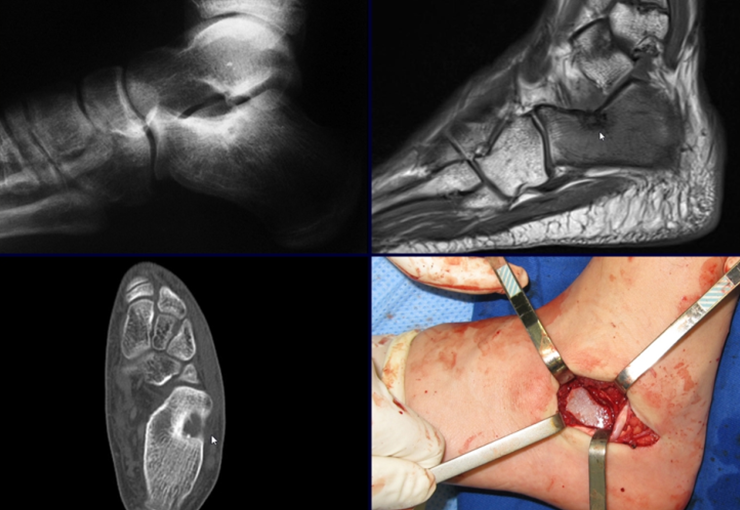
Radioablación en osteoma osteoide de calcáneo – Técnica de resección y reconstrucción con injerto autólogo
Autor: Profr. Dr. Pedro Péricles Ribeiro Baptista
Oncocirugía Ortopédica en el Instituto Oncológico Dr. Arnaldo Vieira de Carvalho
Oficina : Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – SP
Teléfono: +55 11 3231-4638 Celular:+55 11 99863-5577 Correo electrónico: drpprb@gmail.com
Osteoma osteoide de cuello femoral en un niño – Manejo – Planificación – Técnicas de resección y reconstrucción con injerto autólogo
Autor: Profr. Dr. Pedro Péricles Ribeiro Baptista
Oncocirugía Ortopédica en el Instituto Oncológico Dr. Arnaldo Vieira de Carvalho
Oficina : Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – SP
Teléfono: +55 11 3231-4638 Celular:+55 11 99863-5577 Correo electrónico: drpprb@gmail.com